خلاصه تنظیمات
آخرین مطالب «مقالات عمومی»
مقالات عمومی
تازه

بیماری صبحگاهی: تهوع و استفراغ بارداری (سوالات متداول)
آیا حالت تهوع و استفراغ در بارداری طبیعی است؟
حالت تهوع و استفراغ بارداری یک بیماری شایع است که می تواند در هر زمانی از روز رخ دهد اگر چه اغلب به آن "بیماری صبحگاهی" می گویند. تهوع و استفراغ بارداری معمولاً به جنین آسیب نمی رساند ، اما می تواند بر زندگی شما تأثیر بگذارد، از جمله توانایی شما در کار کردن یا انجام فعالیت های عادی روزمره. گزینه های درمانی بی خطری وجود دارد که می توانید احساس بهتری داشته باشید و از بدتر شدن علائم جلوگیری کنید.
تهوع و استفراغ بارداری از چه زمانی شروع می شود؟
تهوع و استفراغ بارداری معمولا قبل از هفته 9 بارداری شروع می شود. برای اکثر زنان، تا هفته 14 بارداری از بین می رود. برای برخی از زنان، چند هفته یا چند ماه طول می کشد. برای تعداد کمی از زنان، در تمام دوران بارداری باقی می ماند.
هنگام تهوع و استفراغ بارداری چه اتفاقی می افتد؟
برخی از زنان هر روز برای مدت کوتاهی احساس تهوع می کنند و ممکن است یک یا دو بار استفراغ کنند. در موارد شدیدتر، تهوع هر روز چند ساعت طول می کشد و استفراغ بیشتر رخ می دهد.
آیا باید برای درمان تهوع و استفراغ بارداری اقدام کنم؟
اگر تهوع و استفراغ بارداری بر زندگی شما تأثیر می گذارد و باعث نگرانی شما می شود، باید با پزشک خود صحبت کنید.
آیا اصطلاحی برای تهوع و استفراغ شدید بارداری وجود دارد؟
Hyperemesis gravidarum اصطلاحی برای شدیدترین شکل تهوع و استفراغ بارداری است. این نوع از استفراغ بارداری تا 3 درصد از بارداری ها رخ می دهد.
چه زمانی استفراغ بارداری تشخیص داده می شود؟
این وضعیت ممکن است زمانی تشخیص داده شود که یک زن 5 درصد از وزن قبل از بارداری خود را از دست داده باشد و مشکلات دیگری مربوط به کم آبی یا از دست دادن مایعات بدن داشته باشد (به زیر مراجعه کنید). زنان مبتلا به استفراغ باروری نیاز به درمان، گاهی اوقات در بیمارستان، برای توقف استفراغ و بازگرداندن مایعات بدن دارند.
علائم کم آبی بدن چیست؟
حالت تهوع و استفراغ می تواند باعث از دست دادن مایعات شود. اگر مایعات جایگزین نشوند، می تواند منجر به کم آبی بدن شود. اگر علائم و نشانه های کم آبی زیر را دارید، باید با پزشک متخصص زنان یا سایر ارائه دهندگان مراقبت های زنان و زایمان تماس بگیرید:
شما مقدار کمی ادرار دارید که به رنگ تیره است.
شما نمی توانید ادرار کنید.
شما عطش دارید.
هنگام ایستادن دچار سرگیجه یا ضعف می شوید.
ضربان قلب تند یا طپش قلب دارید.عوامل خطر برای استفراغ باروری چیست؟
هر یک از موارد زیر می تواند خطر تهوع و استفراغ شدید بارداری را افزایش دهد:
باردار شدن با بیش از یک جنین ( چند قلویی )
بارداری قبلی با حالت تهوع و استفراغ خفیف یا شدید
مادر یا خواهر شما حالت تهوع و استفراغ شدید بارداری داشته است
سابقه بیماری حرکت یا میگرن
حاملگی جنین دختر
آیا حالت تهوع و استفراغ در دوران بارداری می تواند نشانه بیماری دیگری باشد؟
بله، برخی از شرایط پزشکی می توانند باعث تهوع و استفراغ در دوران بارداری شوند. این شرایط عبارتند از:
زخم معده و دوازدهه
بیماری مرتبط با غذا
بیماری تیروئید یا کیسه صفرا
اگر علائم یا علائمی دارید که معمولاً با حالت تهوع و استفراغ بارداری رخ نمی دهد، پزشک یا سایر ارائه دهندگان مراقبت های مامایی ممکن است مشکوک به داشتن یکی از این بیماری ها باشند. برخی از این علائم و نشانه ها عبارتند از:
حالت تهوع و استفراغی که برای اولین بار بعد از 9 هفته بارداری رخ می دهد
درد یا حساسیت شکمی
تب
سردرد
بزرگ شدن غده تیروئید (ورم در جلوی گردن)
تهوع و استفراغ بارداری چه تاثیری بر سلامت من و جنینم دارد؟
این وضعیت معمولاً به سلامتی شما و جنین شما آسیبی نمی رساند. همچنین به این معنی نیست که جنین شما بیمار است.
چه زمانی تهوع و استفراغ بارداری می تواند مشکل ساز شود؟
اگر نتوانید غذا یا مایعات را کم نگه دارید و شروع به کاهش وزن کنید، حالت تهوع و استفراغ می تواند مشکل ساز شود. هنگامی که این اتفاق می افتد، گاهی اوقات می تواند بر وزن جنین در هنگام تولد تأثیر بگذارد.
آیا کاهش وزن می تواند باعث مشکلات دیگری شود؟
کاهش وزن می تواند منجر به مشکلاتی در تیروئید، کبد و تعادل مایعات شود. از آنجایی که درمان استفراغ بارداری دشوار است و می تواند مشکلاتی برای سلامتی ایجاد کند، متخصصان درمان زودهنگام را توصیه می کنند تا شدید نشود.
چگونه می توانم حالت تهوع و استفراغ بارداری را مدیریت کنم؟
تغییر در رژیم غذایی و سبک زندگی ممکن است به شما کمک کند احساس بهتری داشته باشید. این تغییرات می تواند شامل موارد زیر باشد:
مصرف ویتامین ها
تنظیم زمان غذا
تغییر انواع غذاهایی که می خورید
آیا باید ویتامین مصرف کنم؟
بله، مصرف یک ویتامین در طی بارداری با نظر پزشک میتواند مفید باشد. مطالعات نشان می دهد که مصرف مکمل های ویتامین قبل و در طول بارداری خطر تهوع و استفراغ شدید بارداری را کاهش می دهد.
برای کمک به حالت تهوع چه کاری می توانم انجام دهم؟
صبح ها قبل از بلند شدن از رختخواب نان تست خشک یا کراکر بخورید تا با معده خالی حرکت نکنید.
پنج یا شش "وعده کوچک" در روز بخورید تا مطمئن شوید که معده شما هرگز خالی نیست.
غذاهایی مانند آجیل، میوه ها یا کراکر را به طور مکرر مصرف کنید.
چه نوع غذاهایی ممکن است کمک کند؟
غذاهای ملایم را امتحان کنید. رژیم غذایی حاوی(موز، برنج، سس سیب، نان تست و چای) کم چرب است و به راحتی هضم می شود. اگر این غذاها برای شما جذابیتی ندارند، غذاهای دیگر را امتحان کنید. هدف این است که غذاهایی را بیابید که بتوانید بخورید و تهوع کمی داشته باشید.
آیا پروتئین می تواند کمک کند؟
بله، سعی کنید به هر وعده غذایی پروتئین اضافه کنید. منابع خوب پروتئین غیر گوشتی عبارتند از:
غذاهای لبنی مانند شیر، بستنی و ماست
مغزها و دانه ها، از جمله کره هایی مانند کره بادام و کره بادام زمینی
پودرهای پروتئینی و شیک
آیا هر مکملی ارزش امتحان کردن دارد؟
زنجبیل می تواند به آرامش معده شما کمک کند. می توانید امتحان کنید:
کپسول زنجبیل
آب نبات زنجبیلی
دمنوش زنجبیل با زنجبیل واقعی درست شده است
چای زنجبیل تهیه شده از زنجبیل تازه رنده شده
آیا در دوران بارداری باید مایعات زیادی بنوشم؟
بله، بدن شما در دوران بارداری به آب بیشتری نیاز دارد. در طول روز بنوشید، نه فقط زمانی که تشنه هستید. در دوران بارداری روزانه 8 تا 12 فنجان آب مصرف کنید.
ننوشیدن مایعات می تواند منجر به کم آبی بدن شود که می تواند حالت تهوع را بدتر کند. اگر طعم بد در دهان نوشیدن آب را سخت می کند، آدامس بجوید یا آب نبات سفت بخورید.
اگر برخی بوها حالت تهوع را بدتر می کند، چه کاری می توانم انجام دهم؟
غذاها یا بوهایی که ممکن است قبلا هرگز شما را آزار نداده باشند، اکنون ممکن است باعث ایجاد حالت تهوع شوند. تمام تلاش خود را بکنید تا از آنها دور بمانید. هنگام آشپزی از پنکه استفاده کنید. از شخص دیگری بخواهید سطل زباله را خالی کند.
چگونه می توانم از دندان هایم در برابر استفراغ مکرر محافظت کنم؟
استفراغ مکرر می تواند باعث از بین رفتن مینای دندان شما به دلیل اسید موجود در معده شود. دهان خود را با یک قاشق چایخوری جوش شیرین حل شده در یک فنجان آب بشویید تا اسید را خنثی کرده و از دندان های خود محافظت کنید.
برای درمان تهوع و استفراغ بارداری از چه داروهایی می توان استفاده کرد؟
اگر تغییر رژیم غذایی و سبک زندگی کمکی نکرد، یا اگر در دوران بارداری تهوع و استفراغ شدید دارید، ممکن است به درمان پزشکی نیاز داشته باشید. پزشک یا سایر ارائه دهندگان مراقبت های مامایی ابتدا می خواهد بداند که آیا علائم شما به دلیل تهوع و استفراغ بارداری است یا دلیل پزشکی دیگری دارد. اگر علل دیگر رد شود، ممکن است بتوانید از داروهای خاصی استفاده کنید:
ویتامین B6 یک درمان ایمن و بدون نسخه است که ممکن است ابتدا برای تهوع و استفراغ بارداری امتحان شود.
اگر ویتامین B6 به تنهایی علائم را تسکین ندهد، داکسیلامین(doxylamine)، دارویی که در داروهای خواب بدون نسخه یافت می شود، می تواند اضافه شود.
یک داروی نسخه ای که ترکیبی از ویتامین B6 و داکسیلامین(doxylamine) است در دسترس است. مشخص شده است که مصرف هر دو دارو، به تنهایی یا با هم، در دوران بارداری بی خطر است و هیچ اثر مضری برای جنین ندارد.
اگر B6 و داکسیلامین علائم من را تسکین ندهند چه؟
داروهای «ضد استفراغ» که از استفراغ جلوگیری میکنند، ممکن است برای زنانی که با داروهای دیگر کمکی نمیکنند تجویز شود.
آیا داروهای ضد استفراغ در دوران بارداری بی خطر هستند؟
استفاده از بسیاری از داروهای ضد استفراغ در دوران بارداری بی خطر است. اما برخی دیگر اطلاعات ایمنی متناقض یا محدودی دارند. به عنوان مثال، دارویی به نام اندانسترون در پیشگیری از حالت تهوع و استفراغ بسیار موثر است، اما مطالعات در مورد ایمنی آن برای جنین روشن نیست. اندانسترون همچنین با مشکلات ریتم قلب در افرادی که این دارو را مصرف می کنند، به ویژه در افرادی که شرایط زمینه ای خاصی دارند، مرتبط است.
چگونه می توانم تصمیم بگیرم که داروهای ضد استفراغ مصرف کنم؟
تصمیم به استفاده از اندانسترون و سایر داروها در دوران بارداری بر این اساس است که آیا مزایای این داروها بر خطرات احتمالی آنها بیشتر است یا خیر. شما و پزشک یا سایر ارائه دهندگان مراقبت های مامایی می توانید در مورد همه این عوامل صحبت کنید تا بهترین درمان را برای شما تعیین کنید.
در صورت شدید بودن حالت تهوع و استفراغ، آیا باید در بیمارستان بستری شوم؟
اگر حالت تهوع و استفراغ شما شدید است یا اگر مبتلا به استفراغ بارداری شدید بشوید، ممکن است لازم باشد تا زمانی که علائم شما کنترل شود در بیمارستان بمانید.
چه نوع مراقبتی در بیمارستان دریافت خواهم کرد؟
آزمایشات آزمایشگاهی ممکن است برای بررسی نحوه عملکرد کبد شما انجام شود.
اگر دچار کم آبی هستید، ممکن است مایعات و ویتامین ها را از طریق خط وریدی (IV) دریافت کنید .
اگر استفراغ شما قابل کنترل نیست، ممکن است به داروهای اضافی نیاز داشته باشید.
اگر به کاهش وزن ادامه دهید، ممکن است یک لوله تغذیه برای اطمینان از دریافت مواد مغذی کافی شما و جنینتان توصیه شود.
- این مطالب توسط معاونت آموزشی سازمان نظام پزشکی ج.ا.ایران و با کمک کالج آمریکایی متخصصین زنان و زایمان در سال 2024 به منظور افزایش دانش و آگاهی شما تهیه شده و تمام موارد مربوط به تهوع و استفراغ بارداری را بیان نمی کند و جایگزین مراجعه به پزشک نیست.
به کوشش:
دکتر بابک پورقلیج
۱۷ آبان ۱۴۰۳
مقالات عمومی
آموزش همگانی
تازه
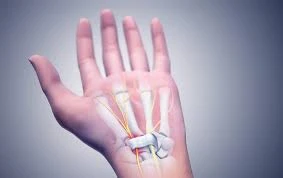
سندروم کارپال تونل، آشنای ناشناخته
سندرم تونل کارپال یکی از شایع ترین بیماری های دست است. در اثر فشار بر عصب مدیان در تونل کارپال مچ دست ایجاد می شود. تونل کارپال یک گذرگاه باریک است که توسط استخوان ها و رباط هایی در سمت کف دست احاطه شده است. هنگامی که عصب مدیان فشرده می شود، علائم می تواند شامل بی حسی، سوزن سوزن شدن و ضعف در انگشت شست و انگشتان باشد.
آناتومی مچ دست، شرایط سلامتی و احتمالاً حرکات مکرر دست میتواند به ایجاد سندرم تونل کارپال کمک کند.
درمان مناسب معمولا سوزن سوزن شدن و بی حسی را از بین می برد و عملکرد دست را بازیابی می کند.
علائم
علائم سندرم تونل کارپال معمولاً به تدریج شروع می شود و شامل موارد زیر است:
سوزن سوزن شدن و بی حسی: گزگز و بی حسی ممکن است در انگشتان یا دست ایجاد شود. معمولا انگشت شست، اشاره، وسط و حلقه تحت تاثیر قرار می گیرد، اما انگشت کوچک نه. ممکن است در این انگشتان احساس شوک الکتریکی داشته باشید. این علائم اغلب هنگام در دست گرفتن فرمان، تلفن یا روزنامه رخ می دهند یا ممکن است شما را از خواب بیدار کنند.
این حس همچنین می تواند از مچ دست تا بازو حرکت کند.
بسیاری از افراد برای کاهش علائم خود دست های خود را "بیرون می دهند". احساس بی حسی ممکن است در طول زمان تثبیت شود.
ضعف افراد مبتلا به سندرم تونل کارپال ممکن است دچار ضعف در دست و افتادن اجسام شوند. این ممکن است به دلیل بی حسی یا ضعف عضلات نیشگون انگشت شست باشد که توسط عصب میانی کنترل می شود.
چه زمانی باید به پزشک مراجعه کرد
اگر علائم سندرم تونل کارپال را دارید که با فعالیت های معمول و الگوهای خواب شما تداخل دارد، به پزشک خود مراجعه کنید. آسیب دائمی عصبی و عضلانی بدون درمان ممکن است رخ دهد.
علل
سندرم تونل کارپال در اثر فشار بر عصب مدیان ایجاد می شود.
عصب میانی از ساعد از طریق گذرگاهی در مچ دست به سمت دست میرود که به نام تونل کارپال شناخته میشود. عصب میانی به سمت کف انگشت شست و همه انگشتان به جز انگشت کوچک حس می دهد. این عصب همچنین سیگنال هایی را برای حرکت ماهیچه ها در اطراف پایه شست ارائه می دهد. این حرکت به عنوان عملکرد حرکتی شناخته می شود.
هر چیزی که عصب میانی را در فضای تونل کارپ فشار دهد یا تحریک کند ممکن است منجر به سندرم تونل کارپال شود. شکستگی مچ دست می تواند تونل کارپال را باریک کرده و عصب را تحریک کند. این امر همچنین ممکن است به دلیل تورم و التهاب ناشی از آرتریت روماتوئید یا سایر بیماری ها رخ دهد.
بسیاری از اوقات، هیچ دلیل واحدی برای سندرم تونل کارپال وجود ندارد. یا ممکن است علت آن مشخص نباشد. ممکن است ترکیبی از عوامل خطر در ایجاد این بیماری نقش داشته باشد.
عوامل خطر
عوامل متعددی با سندرم تونل کارپال مرتبط است. اگرچه ممکن است مستقیماً باعث سندرم تونل کارپال نشوند، اما ممکن است خطر تحریک یا آسیب به عصب میانی را افزایش دهند. این موارد عبارتند از:
عوامل تشریحی: شکستگی یا دررفتگی مچ دست می تواند فضای داخل تونل کارپال را تغییر دهد. آرتریت که باعث ایجاد تغییراتی در استخوان های کوچک مچ دست می شود، می تواند تونل کارپال را تحت تاثیر قرار دهد. این تغییرات می تواند به عصب مدیان فشار وارد کند.
افرادی که تونل های کارپال کوچکتری دارند ممکن است بیشتر به سندرم تونل کارپ مبتلا شوند.
جنسیت تعیین شده در بدو تولد: سندرم تونل کارپال به طور کلی در زنان شایع تر است. این ممکن است به این دلیل باشد که ناحیه تونل کارپال در زنان نسبتاً کوچکتر از مردان است. یا ممکن است به دلیل تأثیر هورمون ها بر روی پوشش تاندون ها در تونل کارپال باشد.
زنانی که سندرم تونل کارپال دارند نیز ممکن است نسبت به زنانی که این عارضه را ندارند تونل های کارپال کوچکتری داشته باشند.
شرایط آسیب رسان به اعصاب: برخی از بیماری های مزمن مانند دیابت، خطر آسیب عصبی از جمله آسیب به عصب مدیان را افزایش می دهند.
شرایط التهابی : آرتریت روماتوئید، نقرس و سایر بیماری هایی که باعث تورم می شوند و به نام التهاب شناخته می شوند، می توانند پوشش اطراف تاندون های مچ دست را تحت تاثیر قرار دهند. این می تواند به عصب مدیان فشار وارد کند.
داروها: برخی از مطالعات ارتباط بین سندرم تونل کارپال و آناستروزول (Arimidex)، دارویی که برای درمان سرطان سینه استفاده می شود، نشان داده اند.
چاقی: چاقی یک عامل خطر برای سندرم تونل کارپال است.
مایعات بدن تغییر می کند: احتباس مایع ممکن است فشار داخل تونل کارپال را افزایش داده و عصب مدیان را تحریک کند. این در دوران بارداری و یائسگی رایج است. سندرم تونل کارپال که با بارداری اتفاق میافتد، معمولاً بعد از بارداری به خودی خود بهبود مییابد.
سایر شرایط پزشکی: برخی شرایط، مانند اختلالات تیروئید، نارسایی کلیه و لنف ادم، ممکن است شانس ابتلا به سندرم تونل کارپ را افزایش دهند.
عوامل محل کار: کار با ابزارهای ارتعاشی یا روی خط مونتاژی که به حرکات مکرر نیاز دارد که مچ دست را خم می کند، ممکن است روی عصب میانی فشار ایجاد کند. چنین کاری همچنین ممکن است آسیب عصبی موجود را بدتر کند. اگر کار در محیط سرد انجام شود، فشار روی عصب می تواند بدتر شود.
با این حال، شواهد علمی متناقض است و این عوامل به عنوان علل مستقیم سندرم تونل کارپ اثبات نشده اند.
چندین مطالعه بررسی کرده اند که آیا ارتباطی بین استفاده از کامپیوتر و سندرم تونل کارپال وجود دارد یا خیر. برخی شواهد نشان می دهد که استفاده از ماوس، اما نه استفاده از صفحه کلید، ممکن است با سندرم تونل کارپ مرتبط باشد. شواهد با کیفیت و ثابت کافی برای حمایت از استفاده گسترده از رایانه به عنوان یک عامل خطر برای سندرم تونل کارپ وجود ندارد. با این حال، استفاده از کامپیوتر ممکن است باعث شکل متفاوتی از درد دست شود.
پیشگیری
هیچ استراتژی اثبات شده ای برای جلوگیری از سندرم تونل کارپال وجود ندارد، اما می توانید با این روش ها استرس روی دست ها و مچ دست ها را کاهش دهید:
نیروی خود را کاهش دهید و چنگال خود را شل کنید: به عنوان مثال، اگر کار شما شامل یک صندوق پول یا صفحه کلید است، به آرامی کلیدها را فشار دهید.
استراحت های کوتاه و مکرر داشته باشید: دست ها و مچ های خود را به آرامی کشش و خم کنید. در صورت امکان وظایف جایگزین را انجام دهید. این امر به ویژه در صورتی که از تجهیزاتی استفاده می کنید که ارتعاش دارند یا نیاز به اعمال نیروی زیادی از شما دارند بسیار مهم است. استراحت حتی برای چند دقیقه در هر ساعت می تواند تفاوت ایجاد کند.
مراقب فرم خود باشید: هنگام استفاده از صفحه کلید مچ دست خود را تا انتها به سمت بالا یا پایین خم نکنید. وضعیت وسط آرام با مچ دست ها موازی با زمین بهترین حالت است. صفحه کلید خود را در ارتفاع آرنج یا کمی پایین تر نگه دارید.
وضعیت بدن خود را بهبود بخشید: وضعیت نامناسب زمانی رخ می دهد که بدن خود را به گونه ای تنظیم کنید که به جای تنظیم ارتفاع و فاصله صفحه نمایش به یک وضعیت صحیح، صفحه کامپیوتر را مشاهده کند. وضعیت نامناسب، شانه ها را به جلو می برد، عضلات گردن و شانه را کوتاه می کند و اعصاب گردن را فشرده می کند. این می تواند باعث درد گردن شود و همچنین ممکن است دست ها و بازوها را آزار دهد.
ماوس کامپیوتر خود را عوض کنید: اطمینان حاصل کنید که استفاده از موس کامپیوتر شما راحت است و مچ شما را تحت فشار قرار نمی دهد.
دستان خود را گرم نگه دارید: اگر در محیط سرد کار می کنید، احتمال بروز درد و سفتی دست بیشتر است. اگر نمی توانید دما را در محل کار کنترل کنید، دستکش های بدون انگشت بپوشید که دست ها و مچ ها را گرم نگه می دارد.
تشخیص
برای تشخیص سندرم تونل کارپال، پزشک ممکن است از شما سوالاتی در مورد علائم تان بپرسد. همچنین ممکن است برای یافتن اینکه آیا سندرم تونل کارپال دارید یا خیر، به یک یا چند آزمایش نیاز دارید:
سابقه علائم: الگوی علائم شما در تشخیص مهم است. علائم سندرم تونل کارپال معمولاً هنگام در دست گرفتن تلفن یا روزنامه یا گرفتن فرمان رخ می دهد. آنها همچنین تمایل دارند در شب رخ دهند و ممکن است شما را از خواب بیدار کنند. یا ممکن است وقتی صبح از خواب بیدار می شوید متوجه بی حسی شوید.
اما عصب میانی به انگشت کوچک حس نمی دهد. اگر علائمی در آن انگشت دارید، ممکن است بیماری دیگری غیر از سندرم تونل کارپال داشته باشید.
معاینه فیزیکی: پزشک شما حس را در انگشتان دست و قدرت عضلات دست را آزمایش می کند.
خم کردن مچ دست، ضربه زدن روی عصب یا فشار دادن ساده بر روی عصب می تواند در بسیاری از افراد علائم ایجاد کند.
اشعه ایکس: ممکن است برای رد سایر علل درد مچ دست، مانند آرتریت یا شکستگی، نیاز به عکس برداری با اشعه ایکس از مچ دست آسیب دیده داشته باشید. با این حال، اشعه ایکس برای تشخیص سندرم تونل کارپ مفید نیست.
سونوگرافی: سونوگرافی مچ دست تصویری از تاندون ها و اعصاب ارائه می دهد. این می تواند به نشان دادن اینکه آیا عصب در حال فشرده شدن است کمک کند.
الکترومیوگرافی: این تست تخلیه های الکتریکی کوچک تولید شده در عضلات را اندازه گیری می کند. در طول این آزمایش، یک الکترود سوزنی نازک در ماهیچههای خاص قرار میگیرد تا فعالیت الکتریکی را هنگام انقباض و استراحت عضلات ارزیابی کند. این آزمایش می تواند آسیب به ماهیچه های کنترل شده توسط عصب مدیان را شناسایی کند. این آزمایش همچنین ممکن است موارد دیگر را رد کند.
مطالعه هدایت عصبی: در انواع الکترومیوگرافی، دو الکترود به پوست چسبانده می شود. یک شوک کوچک از عصب میانی عبور داده می شود تا ببیند آیا تکانه های الکتریکی در تونل کارپال کند می شوند یا خیر. این آزمایش ممکن است برای تشخیص بیماری و رد سایر موارد استفاده شود.
درمان
سندرم تونل کارپال را در اسرع وقت پس از شروع علائم درمان کنید. در مراحل اولیه، کارهای ساده ای که می توانید برای خودتان انجام دهید ممکن است علائم را از بین ببرد. به عنوان مثال:
استراحت های مکرر برای استراحت دست ها انجام دهید.
فعالیت هایی که علائم را بدتر می کند انجام ندهید.
از بسته های سرد برای کاهش تورم استفاده کنید.
سایر گزینه های درمانی شامل آتل مچ دست، داروها و جراحی است. اگر علائم خفیف تا متوسط را داشته باشید که کمتر از 10 ماه، می آیند و از بین می روند، آتل بندی و سایر درمان های محافظه کارانه به احتمال زیاد کمک کننده هستند.
اگر در دستان خود بی حسی دارید، از یک پزشک کمک بگیرید.
درمان غیر جراحی
اگر بیماری زود تشخیص داده شود، روشهای غیرجراحی ممکن است به بهبود سندرم تونل کارپال کمک کنند، از جمله:
آتل مچ دست: آتلی که مچ دست را در هنگام خواب ثابت نگه می دارد می تواند به تسکین علائم شبانه گزگز و بی حسی کمک کند. حتی اگر شما فقط در شب از آتل استفاده می کنید، می تواند به جلوگیری از علائم روز نیز کمک کند. اگر باردار هستید، آتل زدن در شب ممکن است گزینه خوبی باشد، زیرا برای موثر بودن نیازی به استفاده از هیچ دارویی ندارد.
داروهای ضد التهابی غیر استروئیدی (NSAIDs): NSAID ها مانند ایبوپروفن (Advil، Motrin IB، دیگران)، ممکن است در کوتاه مدت به تسکین درد ناشی از سندرم تونل کارپال کمک کنند.
با این حال، شواهدی مبنی بر اینکه این داروها سندرم تونل کارپال را بهبود می بخشند، وجود ندارد.
کورتیکواستروئیدها: پزشک شما ممکن است برای تسکین درد، یک داروی کورتیکواستروئیدی مانند کورتیزون به تونل کارپال تزریق کند. گاهی از سونوگرافی برای هدایت این تزریق ها استفاده می شود.
کورتیکواستروئیدها التهاب و تورم را کاهش می دهند که فشار روی عصب میانی را کاهش می دهد. کورتیکواستروئیدهای خوراکی به اندازه تزریق کورتیکواستروئید برای درمان سندرم تونل کارپ موثر در نظر گرفته نمی شوند.
اگر سندرم تونل کارپال ناشی از آرتریت روماتوئید یا آرتریت التهابی دیگری باشد، درمان آرتریت ممکن است علائم سندرم تونل کارپ را کاهش دهد. با این حال، این توسط تحقیقات ثابت نشده است.
عمل جراحی
آزادسازی تونل کارپال
اگر علائم شدید باشند یا به درمان های دیگر پاسخ ندهند، ممکن است جراحی مناسب باشد.
هدف از جراحی تونل کارپ، کاهش فشار با بریدن رباط فشار بر روی عصب مدیان است.
سه تکنیک مختلف در جراحی تونل کارپال استفاده می شود:
جراحی آندوسکوپی: یک جراح از یک دستگاه تلسکوپ مانند با یک دوربین کوچک به نام آندوسکوپ استفاده می کند. این به جراح اجازه می دهد تا داخل تونل کارپال را ببیند. جراح رباط را از طریق یک یا دو برش کوچک در دست یا مچ برش می دهد.
جراحی آندوسکوپی ممکن است باعث درد کمتری نسبت به جراحی باز در چند روز یا هفته اول پس از جراحی شود.
جراحی باز: جراح برشی را در کف دست روی تونل کارپال ایجاد می کند که به آن انسزیون نیز می گویند و از طریق برش رباط ، عصب را آزاد می کند.
جراحی با هدایت اولتراسوند: این جراحی شبیه به جراحی آندوسکوپی است، اما جراح از سونوگرافی برای دیدن عصب، تاندون ها، عروق و رباط استفاده می کند. سپس جراح رباط را یا با یک چاقوی کوچک یا با سیم بافته شده ای که از طریق سوزن وارد مچ می شود، برش می دهد.
قبل از جراحی، در مورد خطرات و مزایای هر تکنیک با جراح خود صحبت کنید. خطرات جراحی ممکن است شامل موارد زیر باشد:
رهاسازی ناقص رباط.
عفونت های زخم
تشکیل اسکار.
آسیب به اعصاب یا عروق خونی.
در طی فرآیند بهبودی پس از جراحی، بافتهای رباط به تدریج با هم رشد میکنند و در عین حال فضای بیشتری را برای عصب فراهم میکنند. این روند بهبود داخلی معمولاً چندین ماه طول می کشد، اما پوست در عرض چند هفته بهبود می یابد.
به احتمال زیاد جراح شما استفاده از دست را پس از بهبود رباط توصیه می کند. به آهستگی به استفاده کامل از دست برگردید و از حرکات شدید دست یا موقعیت های شدید مچ استفاده نکنید.
درد یا ضعف ممکن است از چند هفته تا چند ماه طول بکشد تا پس از جراحی برطرف شود. اگر علائم شما بسیار شدید بود، ممکن است پس از جراحی به طور کامل از بین نرود.
به کوشش:
دکتر بابک پورقلیج
۰۸ آبان ۱۴۰۳
مقالات عمومی
آموزش همگانی
تازه

سکته مغزی چیست؟
سکته مغزی چیست؟
سکته مغزی ایسکمیک زمانی رخ می دهد که خون رسانی به بخشی از مغز مسدود یا کاهش یابد. این کار از دریافت اکسیژن و مواد مغذی بافت مغز جلوگیری می کند. سلول های مغز در عرض چند دقیقه شروع به مردن می کنند. نوع دیگر سکته مغزی، سکته هموراژیک است. زمانی اتفاق می افتد که یک رگ خونی در مغز نشت یا ترکیده و باعث خونریزی در مغز شود. خون خارج شده فشار بر سلول های مغز را افزایش می دهد و به آنها آسیب می رساند.
سکته مغزی یک اورژانس پزشکی است. دریافت فوری درمان پزشکی بسیار مهم است. دریافت سریع کمک های فوری پزشکی می تواند آسیب مغزی و سایر عوارض سکته مغزی را کاهش دهد.
خبر خوب این است که افزایش آگاهی عمومی و شروع سریع درمان موجب کاهش مرگ و میر می گردد. درمانهای مؤثر همچنین میتوانند به جلوگیری از ناتوانی ناشی از سکته کمک کنند.
علائم
اگر ممکن است شما یا کسی که با او هستید سکته کرده باشد، به زمان شروع علائم توجه کنید. برخی از درمان ها زمانی مؤثرتر هستند که بلافاصله پس از شروع سکته مغزی انجام شوند.
علائم سکته مغزی عبارتند از:
مشکل در صحبت کردن و درک آنچه دیگران می گویند: فردی که دچار سکته مغزی می شود ممکن است گیج شود، کلمات را درست بیان نکند یا نتواند گفتار را درک کند.
بی حسی، ضعف یا فلج در صورت، بازو یا پا: این امر اغلب فقط یک طرف بدن را تحت تأثیر قرار می دهد. فرد می تواند سعی کند هر دو دست خود را بالای سر بلند کند. اگر یک دست شروع به افتادن کند، ممکن است نشانه سکته باشد. همچنین هنگام تلاش برای لبخند زدن ممکن است یک طرف دهان آویزان شود.
مشکلات بینایی در یک یا هر دو چشم: ممکن است فرد ناگهان در یک یا هر دو چشم دچار تاری یا سیاهی دید شود. یا ممکن است دچار دوبینی گردد.
سردرد. سردرد ناگهانی و شدید ممکن است از علائم سکته مغزی باشد. استفراغ، سرگیجه و تغییر در هوشیاری ممکن است همراه با سردرد رخ دهد.
مشکل در راه رفتن: فردی که دچار سکته مغزی می شود ممکن است دچار لغزش شود یا تعادل یا هماهنگی خود را از دست بدهد.
چه زمانی باید به پزشک مراجعه کرد
در صورت مشاهده هر گونه علائم سکته مغزی، حتی اگر به نظر می رسد که می آیند و می روند یا به طور کامل ناپدید می شوند، فوراً به پزشک مراجعه کنید . "سریع" فکر کنید و کارهای زیر را انجام دهید:
صورت: از فرد بخواهید لبخند بزند. آیا یک طرف صورت آویزان می شود؟
حرکت: از فرد بخواهید هر دو دست خود را بالا بیاورد. آیا یک دست به سمت پایین حرکت می کند؟ یا اینکه یک دست قادر به بلند شدن نیست؟
گفتار. از فرد بخواهید یک عبارت ساده را تکرار کند. آیا صحبت فرد نامفهوم است یا با معمول متفاوت است؟
زمان. اگر هر یک از این علائم را مشاهده کردید، فوراً با 911 یا کمک فوری پزشکی تماس بگیرید.
فوراً با 911 یا شماره اضطراری محلی خود تماس بگیرید. منتظر نمانید تا ببینید آیا علائم متوقف می شوند یا خیر. هر دقیقه مهم است هر چه سکته بیشتر درمان نشود، احتمال آسیب و ناتوانی مغزی بیشتر می شود.
اگر با کسی هستید که مشکوک به سکته مغزی است، در حالی که منتظر کمک اضطراری هستید، او را با دقت تماشا کنید.
علل
دو دلیل اصلی برای سکته مغزی وجود دارد. سکته مغزی ایسکمیک در اثر انسداد شریان مغز ایجاد می شود. سکته هموراژیک در اثر نشت یا ترکیدن یک رگ خونی در مغز ایجاد می شود. برخی از افراد ممکن است تنها یک اختلال موقتی در جریان خون به مغز داشته باشند که به عنوان حمله ایسکمیک گذرا (TIA) شناخته می شود. TIA علائم پایدار ایجاد نمی کند .
سکته مغزی ایسکمیک
سکته مغزی ایسکمیک
این شایع ترین نوع سکته مغزی است. زمانی اتفاق می افتد که رگ های خونی مغز باریک یا مسدود شوند. این امر باعث کاهش جریان خون می شود که به عنوان ایسکمی شناخته می شود. انسداد یا باریک شدن رگ های خونی می تواند ناشی از رسوبات چربی باشد که در رگ های خونی ایجاد می شود. یا ممکن است ناشی از لخته شدن خون یا سایر مواد زائد باشد که از طریق جریان خون، اغلب از قلب، عبور می کنند. سکته مغزی ایسکمیک زمانی اتفاق میافتد که رسوبات چربی، لختههای خون یا سایر مواد زائد در رگهای خونی مغز جمع شوند.
برخی تحقیقات اولیه نشان می دهد که عفونت COVID-19 ممکن است خطر سکته مغزی ایسکمیک را افزایش دهد، اما مطالعات بیشتری مورد نیاز است.
سکته هموراژیک
سکته هموراژیک زمانی رخ می دهد که یک رگ خونی در مغز نشت کرده یا پاره شود. خونریزی در داخل مغز، که به عنوان خونریزی مغزی شناخته می شود، می تواند ناشی از بسیاری از شرایطی باشد که بر رگ های خونی تأثیر می گذارد. عوامل مرتبط با سکته مغزی هموراژیک عبارتند از:
فشار خون بالا که تحت کنترل نیست.
درمان بیش از حد با داروهای رقیق کننده خون و یا همچنین مصرف داروهایی که به عنوان ضد انعقاد شناخته می شوند.
برآمدگی در نقاط ضعیف دیواره عروق خونی که به آنوریسم معروف است.
ضربه به سر، مانند تصادف رانندگی.
رسوب پروتئین در دیواره عروق خونی که منجر به ضعف در دیواره عروق می شود. این به آنژیوپاتی آمیلوئید مغزی معروف است.
سکته مغزی ایسکمیک که منجر به خونریزی مغزی می شود.
علت کمتر شایع خونریزی در مغز، پارگی ناهنجاری شریانی وریدی (AVM) است. AVM یک گره نامنظم از رگ های خونی با دیواره نازک است.
حمله ایسکمیک گذرا
حمله ایسکمیک گذرا (TIA) یک دوره موقت از علائم مشابه علائم سکته است. اما TIA آسیب دائمی ایجاد نمی کند. TIA ناشی از کاهش موقت خون رسانی به بخشی از مغز است. کاهش ممکن است تا پنج دقیقه طول بکشد. حمله ایسکمیک گذرا گاهی اوقات به عنوان سکته کوچک شناخته می شود.
TIA زمانی رخ می دهد که یک لخته خون یا رسوب چربی، جریان خون را به بخشی از سیستم عصبی کاهش داده یا مسدود کند.
حتی اگر فکر می کنید که TIA داشته اید، به دنبال مراقبت های اورژانسی باشید . تشخیص اینکه آیا دچار سکته مغزی شده اید یا TIA تنها بر اساس علائم ممکن نیست . اگر TIA داشته اید ، به این معنی است که ممکن است شریان منتهی به مغز تا حدی مسدود یا تنگ شده باشد. داشتن TIA خطر سکته مغزی را در آینده افزایش می دهد.
عوامل خطر
عوامل زیادی می توانند خطر سکته مغزی را افزایش دهند. عوامل خطر سکته مغزی بالقوه قابل درمان عبارتند از:
عوامل خطر سبک زندگی
اضافه وزن یا چاق بودن.
عدم تحرک بدنی
نوشیدن زیاد یا زیاده روی در الکل.
استفاده از داروهای غیرقانونی مانند کوکائین و مت آمفتامین.
عوامل خطر پزشکی
فشار خون بالا.
سیگار کشیدن یا قرار گرفتن در معرض دود دست دوم.
کلسترول بالا.
دیابت.
آپنه انسدادی خواب.
بیماری های قلبی عروقی، از جمله نارسایی قلبی، نقص ساختمانی قلبی، عفونت قلبی یا ریتم نامنظم قلب، مانند فیبریلاسیون دهلیزی.
سابقه شخصی یا خانوادگی سکته مغزی، حمله قلبی یا حمله ایسکمیک گذرا.
ابتلا به کووید 19 .
سایر عوامل مرتبط با خطر سکته مغزی عبارتند از:
سن - افراد 55 ساله یا بالاتر نسبت به افراد جوان در معرض خطر بیشتری برای سکته مغزی هستند.
نژاد یا قومیت - افراد آفریقایی آمریکایی و اسپانیایی تبار نسبت به سایر نژادها یا قومیت ها در معرض خطر بیشتری برای سکته هستند.
جنسیت - مردان بیشتر از زنان در معرض خطر سکته مغزی هستند. زنان معمولاً در هنگام سکته مغزی مسنتر هستند و احتمال مرگ آنها در اثر سکته بیشتر از مردان است.
هورمون ها - مصرف قرص های ضد بارداری یا هورمون درمانی که شامل استروژن است می تواند خطر را افزایش دهد.
عوارض
سکته مغزی گاهی اوقات می تواند باعث ناتوانی موقت یا دائمی شود. عوارض به مدت زمانی که مغز جریان خون ندارد و کدام قسمت تحت تأثیر قرار می گیرد بستگی دارد. عوارض ممکن است شامل موارد زیر باشد:
از دست دادن حرکت عضلانی که به عنوان فلج شناخته می شود. ممکن است در یک طرف بدن فلج شوید. یا ممکن است کنترل برخی از عضلات مانند عضلات یک طرف صورت یا یک بازو را از دست بدهید.
مشکل در صحبت کردن یا بلعیدن. سکته مغزی ممکن است بر عضلات دهان و گلو تأثیر بگذارد. این می تواند واضح صحبت کردن، قورت دادن یا خوردن را سخت کند. همچنین ممکن است با زبان، از جمله صحبت کردن یا درک گفتار، خواندن یا نوشتن مشکل داشته باشید.
از دست دادن حافظه یا مشکل در تفکر. بسیاری از افرادی که دچار سکته مغزی شده اند، مقداری از دست دادن حافظه را تجربه می کنند. دیگران ممکن است در فکر کردن، استدلال کردن، قضاوت کردن و درک مفاهیم مشکل داشته باشند.
علائم عاطفی افرادی که دچار سکته مغزی شده اند ممکن است در کنترل احساسات خود مشکل بیشتری داشته باشند. یا ممکن است دچار افسردگی شوند.
درد. درد، بی حسی یا سایر احساسات ممکن است در قسمت هایی از بدن که تحت تاثیر سکته قرار گرفته اند، رخ دهد. اگر سکته مغزی باعث از دست دادن احساس در بازوی چپ شود، ممکن است احساس سوزن سوزن شدن در آن بازو ایجاد شود.
تغییر در رفتار و مراقبت از خود. افرادی که دچار سکته مغزی شدهاند ممکن است گوشهگیرتر شوند. آنها همچنین ممکن است برای نظافت و کارهای روزانه به کمک نیاز داشته باشند.
پیشگیری
می توانید اقداماتی را برای جلوگیری از سکته انجام دهید. مهم است که عوامل خطر سکته مغزی خود را بشناسید و از توصیه های پزشک خود در مورد استراتژی های سبک زندگی سالم پیروی کنید. اگر سکته کرده اید، این اقدامات ممکن است به جلوگیری از سکته دیگر کمک کند. اگر یک حمله ایسکمیک گذرا (TIA) داشته اید، این مراحل می تواند به کاهش خطر سکته مغزی کمک کند. مراقبت های بعدی که در بیمارستان و پس از آن دریافت می کنید نیز ممکن است نقش داشته باشد.
بسیاری از راهبردهای پیشگیری از سکته مغزی همان راهبردهای پیشگیری از بیماری قلبی هستند. به طور کلی توصیه های سبک زندگی سالم عبارتند از:
کنترل فشار خون بالا، معروف به پر فشاری خون. این یکی از مهمترین کارهایی است که می توانید برای کاهش خطر سکته مغزی انجام دهید. اگر سکته کرده اید، کاهش فشار خون می تواند به پیشگیری از TIA یا سکته مغزی در آینده کمک کند. تغییرات سبک زندگی سالم و داروها اغلب برای درمان فشار خون بالا استفاده می شوند.
میزان کلسترول و چربی اشباع شده را در رژیم غذایی خود کاهش دهید. مصرف کمتر کلسترول و چربی، به ویژه چربی های اشباع شده و چربی های ترانس، ممکن است تجمع در شریان ها را کاهش دهد. اگر نمی توانید کلسترول خود را به تنهایی از طریق تغییرات رژیم غذایی کنترل کنید، ممکن است به داروهای کاهش دهنده کلسترول نیاز داشته باشید.
مصرف تنباکو را ترک کنید. سیگار کشیدن خطر سکته مغزی را برای افراد سیگاری و غیرسیگاری در معرض دود سیگار افزایش می دهد. ترک سیگار خطر سکته مغزی را کاهش می دهد.
دیابت را مدیریت کنید. رژیم غذایی، ورزش و کاهش وزن می تواند به شما کمک کند قند خون خود را در محدوده سالم نگه دارید. اگر عوامل سبک زندگی برای کنترل قند خون کافی نباشد، ممکن است برای شما داروی دیابت تجویز شود.
وزن سالم را حفظ کنید. اضافه وزن به سایر عوامل خطر سکته مغزی مانند فشار خون بالا، بیماری های قلبی عروقی و دیابت کمک می کند.
از یک رژیم غذایی سرشار از میوه و سبزیجات استفاده کنید. خوردن پنج وعده یا بیشتر میوه یا سبزیجات در روز ممکن است خطر سکته مغزی را کاهش دهد. رژیم غذایی مدیترانه ای که بر روغن زیتون، میوه، آجیل، سبزیجات و غلات کامل تاکید دارد، ممکن است مفید باشد.
به طور منظم ورزش کنید. ورزش های هوازی از بسیاری جهات خطر سکته مغزی را کاهش می دهند. ورزش می تواند فشار خون را کاهش دهد، سطح کلسترول خوب را افزایش دهد و سلامت کلی رگ های خونی و قلب را بهبود بخشد. همچنین به کاهش وزن، کنترل دیابت و کاهش استرس کمک می کند. به تدریج تا حداقل 30 دقیقه فعالیت بدنی متوسط در بیشتر یا تمام روزهای هفته انجام دهید. انجمن قلب آمریکا توصیه می کند 150 دقیقه فعالیت هوازی با شدت متوسط یا 75 دقیقه فعالیت هوازی شدید در هفته داشته باشید. فعالیت های با شدت متوسط می تواند شامل پیاده روی، دویدن، شنا و دوچرخه سواری باشد.
ترجیحا الکل ننوشید. نوشیدن مقادیر زیاد الکل خطر ابتلا به فشار خون بالا، سکته های مغزی ایسکمیک و سکته های هموراژیک را افزایش می دهد. الکل همچنین ممکن است با داروهای دیگری که مصرف می کنید تداخل داشته باشد. با پزشک خود در مورد آنچه برای شما مناسب است صحبت کنید.
درمان آپنه انسدادی خواب (OSA). OSA یک اختلال خواب است که باعث می شود چندین بار در طول خواب تنفس را برای مدت کوتاهی متوقف کنید. در صورت داشتن علائم OSA، متخصص مراقبت های بهداشتی شما ممکن است یک مطالعه خواب را توصیه کند . درمان شامل دستگاهی است که فشار مثبت راه هوایی را از طریق ماسک وارد میکند تا راه هوایی را هنگام خواب باز نگه دارد.
از داروهای غیرمجاز استفاده نکنید. برخی از داروهای غیرقانونی مانند کوکائین و مت آمفتامین از عوامل خطر برای TIA یا سکته مغزی هستند.
داروهای پیشگیرانه
اگر سکته مغزی ایسکمیک داشته اید، ممکن است به داروهایی برای کمک به کاهش خطر سکته مغزی دیگر نیاز داشته باشید. اگر TIA داشته اید ، داروها می توانند خطر ابتلا به سکته مغزی را در آینده کاهش دهند. این داروها ممکن است شامل موارد زیر باشد:
داروهای ضد پلاکت: پلاکت ها سلول هایی در خون هستند که لخته ایجاد می کنند. داروهای ضد پلاکت این سلول ها را کمتر چسبنده و احتمال لخته شدن را کمتر می کند. رایج ترین داروی ضد پلاکت استفاده شده آسپرین است. پزشک شما می تواند دوز مناسب آسپرین را برای شما توصیه کند.
اگر TIA یا سکته جزئی داشته اید ، ممکن است هم آسپرین و هم یک داروی ضد پلاکت مانند کلوپیدوگرل (پلاویکس) مصرف کنید. این داروها ممکن است برای مدتی برای کاهش خطر سکته مغزی دیگر تجویز شوند. اگر نمی توانید آسپرین مصرف کنید، ممکن است کلوپیدوگرل به تنهایی برای شما تجویز شود. تیکاگرلور (بریلینتا) یکی دیگر از داروهای ضد پلاکت است که می تواند برای پیشگیری از سکته مغزی استفاده شود.
داروهای رقیق کننده خون که به عنوان ضد انعقاد شناخته می شوند: این داروها لخته شدن خون را کاهش می دهند. هپارین یک ضد انعقاد سریع الاثر است که ممکن است برای کوتاه مدت در بیمارستان استفاده شود.
وارفارین کندتر (Jantoven) ممکن است در طولانی مدت استفاده شود. وارفارین یک داروی قوی رقیق کننده خون است، بنابراین باید آن را دقیقاً طبق دستور مصرف کنید و مراقب عوارض جانبی آن باشید. همچنین برای نظارت بر اثرات وارفارین به آزمایش خون منظم نیاز دارید.
چندین داروی جدیدتر رقیق کننده خون برای جلوگیری از سکته مغزی در افرادی که در معرض خطر بالایی هستند در دسترس است. این داروها عبارتند از دابیگاتران (پراداکسا)، ریواروکسابان (Xarelto)، آپیکسابان (Eliquis) و ادوکسابان (Savaysa). آنها سریعتر از وارفارین عمل می کنند و معمولاً نیازی به آزمایش خون یا نظارت منظم توسط پزشک ندارند. این داروها همچنین با خطر کمتر عوارض خونریزی در مقایسه با وارفارین همراه هستند.
توجه: در نظر داشته باشید که هیچ یک از این داروها بدون تجویز پزشک نباید بصورت خودسرانه مصرف یا مقدار آن کم یا زیاد گردد.
Robert D. Brown, Jr. MD, MPH
متخصص مغز و اعصاب
به کوشش:
دکتر بابک پورقلیج
۰۸ آبان ۱۴۰۳
مقالات عمومی
آموزش همگانی
تازه
اخبار معاونت آموزشی

نکاتی در مورد سکته مغزی
شعار روز جهانی سکته مغزی در 8 آبان ماه 1403:
"با ورزش بر سکته مغزی غلبه کنیم"
لطفا به این چند جمله خیلی بیشتر دقت کنیم :
- روزانه 500 نفر و سالیانه حدود 170 هزار نفر در کشور ایران دچار سکته مغزی می شوند.
- میانگین سن سکته مغزی در ایران 10 سال کمتر از میانگین جهانی است و به عبارتی
بروز سکته مغزی در افراد زیر 50 سال افزایش یافته است.
سکته مغزی یک بیماری مرگبار و دومین علت مرگ و میر در کشور است.
سکته مغزی شایعترین علت ایجاد ناتوانی در هم میهنان عزیز ماست.
10% افراد مسن، مبتلا به سکته مغزی می شوند.
و اما اینکه سکته مغزی در خیلی از موارد هم قابل پیشگیری و هم بخوبی قابل درمان است.
برای تشخیص زودرس سکته مغزی کلمه FAST را به خاطر بسپارید و با دیدن این علائم حتما" و فورا" با اورژانس تماس بگیرید.
Face: انحراف صورت
Arme: افتادگی بازو و دست
Speeche: اختلال تکلم
Time: زمان را از دست ندهید
به عبارتی شایعترین علائم سکته مغزی شامل انحراف و ضعف در عضلات صورت، ضعف و افتادگی در یک دست و پا، ناتوانی و اختلال در گفتار ، اختلال تعادل و دوبینی است.
و دیگر اینکه مهمترین عوامل خطر در سکته مغزی "دیابت کنترل نشده" ، "فشارخون بالا" ، "چربی خون بالا" ، "افزایش وزن" و "کم تحرکی" است.
بر همین اساس شعار جهانی سکته مغزی در سال 2024 چنین است :
"هر روز ورزش کرده و فعال باشیم تا بر سکته مغزی غلبه کنیم"
اما درمان سکته مغزی: مهم ترین اقدام در حلقه درمان موفق سکته مغزی رساندن بیمار طی 4 ساعت اولیه به مراکز درمانی است (زمان طلایی سکته مغزی)
در فرآیند سکته مغزی، در هر دقیقه دو میلیون سلو-ل مغزی و در هر ثانیه سی تا چهل هزار سلول مغزی به صورت برگشت ناپذیر از بین می روند.
و هر دقیقه که بیمار زودتر به مراکز درمانی خاص سکته مغزی برسد، احتمال بازگشت علائم و حتی بهبودی کامل ارگانهای درگیر، بیشتر است.
و لذا بیمار باید در زمان طلایی به مراکز درمانی منتخب منتقل شود.
در کشور حدود 110 مرکز جامع درمان سکته مغزی فعال می باشند. این بیمارستانها دارای کد 724 بوده و به عنوان مرکز جامع درمان سکته مغزی بطور شبانه روز فعالیت دارند.
و در شهر تهران مراکز جامع سکته مغزی حاد عبارتند از : شهدای تجریش – امام حسین (ع)- سینا- شریعتی – امام خمینی – حضرت رسول (ص) و فیروزگر.
دکتر محمدرضا عزیزی
متخصص مغز و اعصاب و ستون فقرات
مدیر آموزش سازمان نظام پزشکی کشور
۰۷ آبان ۱۴۰۳
مقالات عمومی

پنجمین کنگرهی بینالمللی فوتبالکلینیک: ۵ الی ۷ مهر ۱۴۰۲
پنجمین کنگرهی بینالمللی فوتبالکلینیک در تاریخ ۵ الی ۷ مهر ۱۴۰۲ در سالن همایش های بین المللی رازی دانشگاه علوم پزشکی ایران برگزار میشود.
این همایش دارای ۱۲ امتیاز بازآموزی آموزش مداوم پزشکی برای تمام گروههای هدف اعم از پزشکی عمومی، رشتههای داخلی، علوم تغذیه، داروسازی، تمامی رشتهها و گرایشهای توانبخشی، پرستاری، ارتوپدی، رادیولوژی، دندانپزشکی و... است.
در کنار کنگره، کارگاههای متنوعی نیز در دسترس شرکتکنندگان قرار دارد.
ثبتنام اولیهی همکاران علومپزشکی در سایت آموزش مداوم و ثبتنام تکمیلی در وبسایت ایفمارکآکادمی میباشد.
https://ifmarkacademy.ir
۳۱ شهریور ۱۴۰۲
مقالات عمومی

آزمایش شمارش سلول های خونی ، CBC
دکتر مریم باقریانفوق تخصص هماتولوژی انکولوژی و پیوند مغز استخوان
در مطلب قبلی در مورد انواع سلول های خونی و عملکرد آن ها به اجمال صحبت کردیم.
اینبار سعی بر آن داریم که در مورد چگونگی بررسی سلول های خونی و ضرورت انجام این آزمایشات توضیح دهیم.
ارزیابی CBC و به عبارتی شمارش کامل سلول های خون ، یک آزمایش آسان و بسیار رایج در بررسی سلول های خونی است که اختلالات خاصی را که می تواند بر سلامت شما تاثیر بگذارد را غربالگری و یا تشخیص می دهد.
چرا پزشک آزمایش CBC را برای شما تجویز می کند؟
به سه منظور ممکن است برای شما آزمایش CBC diff نسخه شود:
برای چکاپ سلامتی و ارزیابی سالانه عملکرد بدن
در صورت بروز علایمی مثل کسالت ، ضعف و بی حالی طولانی مدت، عفونت یا التهاب ، خونریزی یا کبودی غیر معمول و تنگی نفس
و یا پس از سپری شدن یک دوره درمانی خاص، برای ارزیابی کارایی درمان
برای انجام آزمایش CBC لازم نیست ناشتا باشید. با حضور در آزمایشگاه ، یک نمونه خون از شما گرفته می شود و در مدت زمان کوتاهی جواب آزمایش در اختیار شما قرار خواهد گرفت.
تفسیر آزمایش CBC diff به چه صورت است؟
این آزمایش سه رده اصلی سلول های خونی را ارزیابی می کند. مقادیر طبیعی بسته به سن و جنسیت شما متفاوت است که به طور معمول در گزارش آزمایشگاه محدوده نرمال این موارد بر اساس شرایط انجام تست و سن و جنس بیماران قید میشود.
RBC :
اولین رده سلولی مورد بررسی ، گلبول های قرمز خون ((RBC می باشند.
همان طور که پیشتر گفتیم، وظیفه این رده سلولی انتقال اکسیژن ومواد مغذی به بافت های بدن است.
گلبول های قرمز در مغز استخوان ساخته می شوند.طول عمر آن ها بین 90 تا 120 روز است. پس از آن تخریب شده و گلبول های قرمز تازه جای آن ها را خواهند گرفت. با استفاده از نتایج آزمایشات مربوط به RBC ، انواع کم خونی تشخیص داده خواهد شد.
هموگلوبین (Hb) :
آزمایش هموگلوبین میزان کل هموگلوبین موجود در گلبول های قرمز در گردش را نشان می دهد .هموگلوبین پروتئینی است که به آهن در ساختار خود نیازمند است. پس اگر با فقر آهن مواجه باشید می تواند باعث کاهش میزان هموگلوبین شود.
هماتوکریت (HCT) :
این آزمایش درصد گلبول های قرمز در کل حجم خون را مورد بررسی قرار می دهد.
هماتوکریت بالا در مواردی مثل اسهال و استفراغ که باعث کم ابی می شود و یا افزایش غلظت خون در بیماری هایی مانند پلی سایتمی ورا ، بیماری های مزمن ریوی، بیماری های قلبی مادرزادی و حتی زندگی در ارتفاعات (پاسخ جبرانی به کمبود اکسیژن) دیده می شود.
MCV:
آزمایش MCV به معنای سنجش متوسط سایز گلبول های قرمز است. مواردی مثل کمبود ویتامین B12 می تواند منجر به افزایش MCV و کم خونی موجب کاهش سایزMCV می شود.
MCH :
آزمایش MCH به معنای میزان متوسط هموگلوبین موجود در هر گلبول های قرمز می باشد که کاهش و یا بالا بودن آن، علل متفاوتی دارد. هر عاملی که موجب آنمی فقر اهن شود تا سرطان ، تالاسمی، بارداری، بیماری های کبدی و کلیوی و ....همگی موجب کاهش MCH می شوند.
مواردی مثل پرکاری تیرویید، مصرف بیش از حد الکل، کمبود ویتامین B12 ، بیماری های مزمن ریوی و قلبی میتوانند موجب افزایش MCH شوند.
RDW:
در آزمایش RDW ، اختلاف سایز و حجم گلبول های قرمز خون مورد بررسی قرار می گیرد. سلول های خونی از نظر اندازه با یکدیگر متفاوت هستند. اگر اختلاف اندازه آن ها بیش از حد نرمال باشد، احتمال بروز اختلالات خونی وجود دارد.
گلبولهای سفید (WBC) :
WBC در آزمایش خون، وضعیت گلبولهای سفید را بررسی میکند. آنها به عنوان مهمترین ارکان سیستم ایمنی بدن بهشمار میروند. بنابراین بروز هرگونه اختلال در عملکرد آنها میتواند نشاندهنده التهاب و عفونت باشد.
گلبولهای سفید انواع مختلفی دارند:
نوتروفیلها
لنفوسیتها
بازوفیلها
ائوزونوفیلها
مونوسیتها
وهر کدام از آنها وظیفه خاصی در بدن دارند. مثلا ائوزونوفیل، از بدن در برابر عفونتهای انگلی محافظت میکنند. لنفوسیتها، به محض ورودعامل ویروسی یا باکتریایی به بدن، فعالیت خود را آغاز خواهند کرد.
پلاکتها :
در آزمایش PLT، میزان پلاکت خون شمارش میشود. وجود این سلولهای خونی در انعقاد خون بسیار مهم است. بسیاری از اختلالات انعقادی خون مربوط به این فاکتور است.
شاید برای شما جالب باشد که نقش CBC در بررسی بیماران کرونایی چیست؟
آزمایش CBC در کرونا، با هدف پایش وضعیت سلامتی بیمار مورد استفاده قرار میگیرد. این تست نمیتواند در تشخیص کووید ۱۹ به پزشکان کمک کند. با استفاده از نتایج این آزمایش، متخصصین درمییابند که وضعیت سلولهای خونی مانند گلبولهای سفید به خصوص لنفوسیت ها چگونه است. همچنین باید بدانید تست آنتی بادی کرونا متفاوت از تست CBC است.
تشخیص سرطان با آزمایش خون CBC، یکی از مهمترین کاربردهای این تست است. همچنین بسیاری از کمخونیها با استفاده از نتایج این تست تشخیص ، پایش و درمان میشوند.
افزایش یا کاهش چشمگیر تعداد گلبولهای سفید خون (WBC)
یکی از مهمترین علائم سرطان خون در آزماش CBC، افزایش یا کاهش چشمگیر تعداد گلبولهای سفید خون (WBC) است. همانطور که میدانید، گلبولهای سفید خون برای دفاع از سیستم ایمنی بدن وارد عمل میشوند و در صورت بروز سرطان خون در فرد، معمولا تعداد آنها افزایش زیادی پیدا خواهد کرد. البته گاهی نیز کاهش تعداد گلبولهای سفید در آزمایش CBC مشاهده میشود که تحت عنوان پان سایتوپنی (Pancytopenia) شناخته میشود.
کاهش شدید پلاکت خون (Platelets)
پلاکت خون نقش مهمی را در انعقاد خون ایفا میکند. از همین رو نیز در صورت بروز سرطان خون در فرد، سطح آزمایش PLT یا همان پلاکت خون به طور چشمگیری کاهش پیدا خواهد کرد و در اینصورت، بروز برخی علائم نیز در بیمار مانند انواع خونریزی مشاهده خواهد شد که احتمال بروز سرطان خون را بسیار بالا میبرد.
کاهش تعداد گلبولهای قرمز خون (RBC)
یکی دیگر از علائم سرطان خون در آزمایش CBC، کاهش تعداد گلبولهای قرمز خون است. بهتر است بدانید، زمانی که بدن فرد درگیر سرطان خون میشود، ساخت گلبولهای قرمز با مشکل مواجه خواهد شد و از این رو تعداد آن در آزمایش CBC، کاهش پیدا خواهد کرد. البته اگر تنها کاهش تعداد گلبولهای قرمز را در آزمایش CBC مشاهده کنید، میتواند نشان دهنده کم خونی در فرد باشد.
کاهش هموگلوبین خون (Hemoglobin)
به طور کلی سطح Hb در آزمایش خون با تعداد گلبولهای قرمز رابطه مستقیم دارد. زیرا هموگلوبین نقش انتقال اکسیژن را در گلبولهای قرمز به عهده دارد و اگر کاهش گلبولهای قرمز در فرد اتفاق بیفتند، شاهد کاهش هموگلوبین نیز خواهید بود. بهتر است بدانید که برای تشخیص سرطان خون تنها کاهش یا افزایش یک عامل در آزمایش CBC ملاک نیست و بررسی ازمایشات اختصاصی ضرورت دارد.
آزمایش CBC Diff چیست؟
آزمایش CBC diff را با نام آزمایش شمارش افتراقی نیز خواهید شنید. در تفسیر آزمایش CBC Diff علاوه بر بررسی فاکتورهایی که در تست CBC وجود دارد، به ارزیابی انواع گلبولهای سفید پرداخته خواهد شد. گلبولهای سفید انواع مختلفی دارد که در طی آزمایش CBC Diff به طور کامل بررسی خواهند شد.
مقالات بیماریهای خون و انکولوژی:دانستنیهای پایه بیماریهای خون
سازمان نظام پزشکی ج.ا.ایران معاونت آموزشی و پژوهشی
به کوشش: دکتر بابک پورقلیج
۱۴ آبان ۱۴۰۱
مقالات عمومی
آموزش همگانی

فرسودگی شغلی
دکتر حسن رودگری مدیر پژوهش سازمان نظام پزشکی
بسیار مهم است که بر فرسودگی شغلی غلبه کنید بخصوص اگر مدیر هستید و یا در یک شغل حساس و حیاتی مثل کادرهای درمان شاغلید.
بیشترین علت فرسودگی شغلی فشار کار، استرس های کنترل نشده کاری، ضرب الاجل های کاری و ساعات طولانی کار است که باعث خستگی مفرط میشوند. لذا فرد از لحاظ جسمی و ذهنی کاملا درگیر و کلافه و زمین گیر میشود.
البته از نظر بالینی فرسودگی شغلی هنوز یک اصلاح پزشکی مستقل از استرس نیست اما قطعا یک نتیجه ناشی از فرآیندهای غلط و کنترل نشده پر از استرس می باشد که می تواند در صورت عدم مدیریت موثر، شغل و حتی زندگی فرد را فلج و متلاشی کند.
در کشورهای غربی حدود ۷٪ کل شاغلین در همه حرفه ها دچار فرسودگی هستند که ممکن است در کشورهای شرقی متفاوت باشد. البته در برخی مشاغل این آمار بالاتر است مثلا در دستیاران پزشکی تا ۵۰٪ و در حسابدارها و مالی چی ها تا ۸۵٪ هم می رسد که بسیار خطرناک است. طبیعتا شرایط محیط زندگی، اقتصاد، امنیت، رفاه و شاخصه های عمومی یکجامعه هم در سرعت ایجاد و پیشرفت فرسودگی می توانند موثر باشند.
مطالعات نشان داد که برخی بیماریها نیز مرتبط با فرسودگی شغلی می باشند که اثرات متقابل بر یکدیگر دارند، همانند فشارخون، بیماربهای عروق کرونر قلب، اختلالات خواب، افسردگی و اضطراب که گاهی منجر به استفاده از دخانیات و یا سوء مصرف الکل و مواد مخدر و دارو می شوند. حتی دیده شده که فرسودگی شغلی بر روی احساسات و عواطف و باروری نیز اثر گذاشته است.
در مجموع فرسودگی بر کیفیت زندگی فردی، زناشویی (عاطفی، خلقی و جنسی)، اجتماعی و شغلی اثری عمیق می گذارد و آنها را دچار اختلال میکند.
می توان به لحاظ شکلی گفت که فرسودگی شغلی از سه جزء تشکیل شده است:▪︎خستگی مفرط که هسته اساسی فرسودگی را می سازد و آثار عمیق جسمی، ادراکی و احساسی دارد و در محل کار، این ها بر کیفیت کار و مثبت بودن فرد اثر مستقیم می گذارند.▪︎بدگمانی و بدبینی(cynisim) باعث اختلال در کیفیت و مهارت تعامل افراد با دیگران می شود و فرد را از شغلش، همکارانش، پروژه هایش و ارباب رجوع دور میکند و نگرشش را به آن ها منفی مینماید. این وضعیت عمدتا ناشی از حجم بالای کار است، هرچند تعارضات و درگیری های درون سازمانی، بی عدالتی و عدم بها دادن به فرد در فرآیندهای تصمیم گیری در محل کار از دیگر عوامل هستند.▪︎جز سوم احساس بیهودگی است که اشاره به حسی از بی کفایتی و فقدان مفید بودن دارد و فرد در این مرحله احساس میکند استعدادها و مهارتهایشان هرز می رود و نگران است که در زمان و مکانی که لازم باشد نتواند از پس کار و مسئولیت برآید. این حس عمدتا به دنبال دو حس قبلی می آید.
چه کنیم؟
معمولا عوامل محیط شغلی عامل اصلی فرسودگی است لذا شاید تغییر شغل، تیم همکار و یا سطح سازمانی فرد به پیشگیری کمک کند.
برای مدیریت فرسودگی شغلی اصل اول اهمیت دادن به وجود، جسم، روح، احساسات، عواطف، ظرفیت ها خود است و باید مواظب خوراک، خواب، فعالیت بدنی خود بوده و توجه ویژه به تفریحات، ارتباطات اجتماعی و دوستان، ریلکسیشن، خواندن مجلات و اخبار مورد علاقه و طبیعت گردی داشته باشند. همه فعالیت ها و برنامه ها را بنویسند و زمان بندی کنند.
البته همه اینها کمک به خود فرد میکند ولی ممکن است علت ها و ریشه های فرسودگی کماکان در محیط کار باقی باشند. در این مرحله باید با دقت آنچه را می شود تغییر داد و یا رها کرد را تعیین کنند تا از علل کاسته شود. شاید لازم شود نگرش خود به شغل و مسولیت ها را عوض کرد. باید خسته کننده ترین ها را پیدا کرد و تغییر داد و یا رها کرد. گاهی تغییر فضا و دکور و اتمسفر خود برخی موارد جزئی تر را برطرف می کند و گاهی بسیار فراتر از آن باید شغل را عوض کرد پیش از آن که شغل سرنوشت ما را به بدی عوض کند.
باید نهایت تلاش را کرد تا از هرچه و با هرکس که در محیط کار استرس زا است دوری نمود و باید بتوان انتظار خود از همکاران، رویا و ارباب رجوع را بازتعریف نمود.
اگر حس بدبینی و بدگمانی از علل بارز فرسودگی است آن گاه باید به دنبال ارتباطات فردی و اجتماعی تازه تر بود و دوستان جدیدتری در محل کار و یا زندگی یافت. در محیط کار باید حس حمایت از همدیگر را افزایش داد چون احتمالا دیگران هم درگیر فرسودگی شده باشند.
سازمان نظام پزشکی ج.ا.ایرانمعاونت آموزشی و پژوهشی
به کوشش:دکتر بابک پورقلیج
۲۶ شهریور ۱۴۰۱
مقالات عمومی
آموزش همگانی

آلرژی به پروتئین شیر گاو
سندروم های آلرژی به پروتئین شیر گاو:
1-پروکتوکولیت آلرژیک: وجود رگه های خون در مدفوع شیرخوار زیر شش ماه خوشحال بدون تب و معمولا شیر مادر خوار
2-انتروکولیت ناشی از آلرژی: اسهال خونی ، استفراغ ،بدحالی ،تب و تابلوی مشابه سپسیس و شوک
3- انتروپاتی آلرژیک : اسهال غیر خونی مزمن حجیم همراه با اختلال رشد
4-آنافیلاکسی غذایی
5-ازوفاژیت ائوزینوفیلیک: گیر کردن غذا در مری معمولاً در پسر بچه های سن دبستان
6- سایر بیماریهای ائوزینوفیلیک دستگاه گوارش
7-اگزمای آتوپیک: معمولا فقط درحدود یک سوم موارد آلرژیهای غذایی نقش دارند.
پروکتوکولیت آلرژیک
با توجه به شیوع بالای پروکتوکولیت آلرژیک و شیوع نسبتاً کم سایر موارد فوق ، به پروکتوکولیت آلرژیک بیشتر خواهیم پرداخت.
تابلوی بالینی: معمولاً به صورت بروز رگه های خون در مدفوع از سن یک روزگی تا شش ماهگی و گاهی اوقات تا یک سالگی در شیرخوارانی که حداقل در نیمی از موارد شیر مادر خوار هستند می باشد.
این شیرخواران حال عمومی خوب داشته و فاقد تب هستند و معمولاً رشد نرمالی نیز دارند.
در بررسی های آزمایشگاهی گلبولهای سفید و گاهی گلبولهای قرمز در مدفوع دیده می شوند.
ممکن است با سایر علائم آلرژی مثل اگزما همراهی داشته یا نداشته باشند.
با این تابلوی بالینی اقدام تشخیصی بیشتری لازم نیست هر چند گاهی اوقات در مواردی که تشخیص مبهم است از رکتوسیگموئیدوسکوپی میتوان استفاده کرد.
درماناساس درمان حذف پروتئین های آلرژن از رژیم غذایی شیرخوار است. شایعترین آلرژن ها به ترتیب شیوع در پروکتوکولیت آلرژیک عبارتند از : لبنیات گاوی ،سویا ،تخم مرغ ،ذرت و شکلات
شیر مادر خواران: در شیرخوارانی که با شیر مادر تغذیه می شوند مواد غذایی آلرژن باید به ترتیب شیوع، هر دو هفته از رژیم غذایی مادر حذف شوند و در صورت تداوم دفع خون پس از دو هفته ماده آلرژن بعدی در این رژیم قرار گیرد، یعنی در ابتدا توصیه می شود مادر از مصرف لبنیات گاوی خودداری کند. اگر پس از دو هفته همچنان رگه خون در مدفوع ادامه داشت حذف سویا و تخممرغ و در قدم بعد سایر آلرژن های شایع توصیه می شود.
با توجه به اینکه پروتئین شیر گوسفند و بز ۹۰% با پروتئین شیر گاو واکنش متقاطع دارد فلذا منطقی است که در قدم اول لبنیات گوسفند و بز نیز از رژیم غذایی مادر حذف شود .
به مادر توصیه میشود با توجه به حذف لبنیات، از قرص کلسیم دی روزانه یک تا دو عدد استفاده کند.
مصرف لبنیات شتر و اسب و الاغ با توجه به تنها ۴ درصد احتمال واکنش متقاطع با پروتئین شیرگاو معمولاً مشکلی ایجاد نمی کند
شیر خشک خواران: در کودکان شیر خشک خوار باید از شیر خشک های با پروتئین کاملاً هیدرولیزه یعنی آپتامیل پپتی ،آپتامیل پپتی جونیور، نوترامیژن یا کومیداژن استفاده شود.
نکته مهم:استفاده از شیر خشک های با پروتئین کمی هیدرولیزه یعنی شیرخشک های دارای پسوند HA در درمان آلرژی توصیه نمیشود. تنها اندیکاسیون شیرخشکهای HAدر شیرخوارانیست که ((هیچ علامتی از آلرژی ندارند و شیر خشک خوار هستند و در خانواده سابقه قوی آلرژی دارند)).
مدت درمان:
مدت رژیم فوق شش ماه تمام و تا سن ۹ تا ۱۲ ماهگی شیرخوار است. پس از آن به تدریج آلرژن ها از آلرژن های کمتر شایع با مقدار کم و نظارت والدین وارد رژیم غذایی شیرخوار میشوند و در صورت عدم بروز خون در مدفوع به تدریج مقدار آن افزایش مییابد و ظرف یک تا دو هفته ماده آلرژن بعدی امتحان میشود.
در صورت بروز رگه خون در مدفوع با شروع ماده غذایی جدید آن ماده به مدت سه ماه مجدداً از رژیم غذایی حذف و پس از ۳ ماه دوباره به تدریج و با مقدار کم وارد رژیم غذایی شیرخوار خواهد شد.
در شیرخشک خواران، هر چند منابع علمی توصیه به استفاده از شیرخشک های معمولی برای شکستن رژیم در سن ۹ تا ۱۲ ماهگی و ۶ ماه پس از شروع رژیم رادارند اما برخی متخصصین استفاده از شیرخشکهای کمی هیدرولیزه یعنی HAرابرای شکستن رژیم توصیه می کنند.
نکته مهم : در زمان شروع غذای کمکی نیز باید به مراعات رژیم توسط شیرخوار توجه کافی شود یعنی آلرژن های شایع به ویژه لبنیات گاو و گوسفند همچنان در رژیم غذایی شیرخوار نباید باشند و نکته مهم آنکه از غذاهای آماده کودکان موجود در بازار که تقریبا همگی دارای شیر گاو هستند استفاده نشود.
زمان شروع غذای کمکی در این شیرخواران تفاوتی با شیرخواران سالم نداشته و میتوان در سن ۴ تا ۶ ماهگی برای آنها نیز غذای کمکی شروع کرد
نکته مهم: ملاک پاسخ به درمان عدم رویت خون واضح در مدفوع است و نیازی به تکرار آزمایش مدفوع نیست، چرا که تا مدتها ممکن است گلبول های سفید در مدفوع دیده شوند که نشان دهنده عدم پاسخ به درمان نیست
هرچند در برخی منابع توصیه می شود که در صورتی که مادر مجبور به حذف بیش از دو ماده غذایی اصلی از رژیم غذایی شود بهتر است شیر مادر قطع و از شیرخشک های کاملاً هیدرولیزه استفاده شود اما با توجه به مزایای شیر مادر در صورتی که مادر مشکلی با این موضوع ندارد بهتر است همچنان رژیم را ادامه بدهد و اطمینان بخشی از جانب پزشک درباره سیر مطلوب بیماری به خانواده انجام شود.
نکته :گاهی اوقات که علیرغم حذف آلرژن ها از رژیم غذایی مادر دفع خون واضح در مدفوع شیرخوار ادامه می یابد می توان مصرف قرص پانکراتین توسط مادر همراه با غذا هر وعده یک عدد را به مدت ۲ تا ۴ هفته امتحان کرد.
نکته: مصرف پروبیوتیکها توسط شیرخوار میتواند در درمان آلرژی نقش کمکی داشته باشد.
دکتر حسین علیمددیفوق تخصص گوارش کودکان دانشیار دانشگاه علوم پزشکی تهران
سازمان نظام پزشکی ج.ا.ایرانمعاونت آموزشی و پژوهشی
به کوشش:دکتر بابک پورقلیج
۳۱ مرداد ۱۴۰۱
مقالات عمومی
آموزش همگانی

دانستنی های پایه بیماری های خون
دکتر مریم باقریانفوق تخصص هماتولوژي اونكولوژي و پيوند مغز استخوان
خون و سلول های خونی
خون بافت مایعی است که از چهار جزء اصلی : پلاسما، گلبول های قرمز، گلبول های سفید و پلاکت ها تشکیل شده است.
خون عملکردهای مختلفی دارد که از جمله آنها می توان به موارد زیر اشاره کرد:
انتقال اکسیژن و مواد مغذی به ریه و بافت ها
تشکیل لخته خون برای جلوگیری از دست دادن خون اضافی
حاوی سلول ها و آنتی بادی ها جهت دفاع در مقابل عفونت
انتقال مواد زائد به کلیه ها و کبد
تنظیم دمای بدن
خونی که در عروق بدن شما در حال گردش می باشد، به عنوان خون کامل شناخته می شود و حدود 7 تا 8 درصد از کل وزن بدن شما را تشکیل می دهد.
خون کامل شامل حدود 55 درصد پلاسما و 45 درصد سلول های خونی است. یک فرد بالغ با قد متوسط حدودا بین 10-12 پیمانه خون در سیستم گردش خون خود دارد.
سلول های خونی از سلول های بنیادی خون ساز تشکیل می شوند و در مغز استخوان از طریق فرآیند بسیار تنظیم شده تولید می شوند. سلول های بنیادی خون ساز قادرند به گلبول های قرمز، گلبول های سفید و پلاکت تبدیل شوند . این سلول ها را می توان همچنین در بند ناف نوزادان تازه متولد شده نیز یافت نمود. سلول های بنیادی برای درمان انواع بیماری ها از جمله لوسمی، لنفوم، نارسایی مغز استخوان و اختلالات مختلف ایمنی استفاده می شوند.
اجزای خون و اهمیت آنها
بسیاری از شما تاکنون تحت آزمایش خون یا اهدای خون قرار گرفته اید، اما هماتولوژی و مطالعات در زمینه خون موارد بسیار بیشتری از اینها را شامل می شود. پزشکانی که در زمینه خون تخصص دارند (هماتولوژیست) پیشرفت های بسیاری را در زمینه درمان و پیشگیری از بیماری های خونی انجام داده اند.
ما طی این مقاله و مقالات بعدی تلاش می کنیم با معرفی اصولی سلول های خونی، بیماری های شایع ، بیان علل و روش های درمانی نوین و کاربردی ،سطح آگاهی عموم جامعه را افزایش دهیم و به سوالات متداول بیماران پاسخ دهیم.
پلاسما
جزء مایع خون، پلاسما نامیده می شود که مخلوطی از آب، قند، چربی، پروتئین و الکترولیت ها است. وظیفه اصلی پلاسما انتقال سلول های خونی در سراسر بدن به منظورانتقال مواد مغذی، مواد زائد، آنتی بادی ها، پروتئین های ایجاد کننده انعقاد، پیام رسان های شیمیایی مانند هورمون ها و پروتئین هایی است که به حفظ تعادل مایعات بدن کمک می کنند.
گلبول های قرمز( اریتروسیت ها)
گلبولهای قرمز که به دلیل رنگ قرمز روشنشان شناخته میشوند، فراوانترین سلول ها در خون هستند و حدود ۴۰ تا ۴۵ درصد حجم آن را تشکیل میدهند. شکل یک گلبول قرمز بصورت یک دیسک مقعرالطرفین با مرکز مسطح است . به عبارت دیگر هر دو وجه دیسک دارای فرورفتگیهای کاسهمانند کم عمقی هستند.
تولید گلبول های قرمز توسط اریتروپویتین، هورمونی که عمدتاً توسط کلیه ها تولید می شود، کنترل می شود. ساخت گلبولهای قرمز خون به صورت سلولهای نابالغ در مغز استخوان شروع میشود و تقریباً پس از هفت روز و رسیدن به بلوغ در جریان خون آزاد میشوند. برخلاف بسیاری از سلولهای دیگر، گلبولهای قرمز هیچ هستهای ندارند و به راحتی میتوانند شکل خود را تغییر دهند تا در رگهای خونی مختلف بدن جای بگیرند. با این حال، با اینکه فقدان هسته، گلبول قرمز را انعطافپذیرتر میکند،ولی طول عمر سلول را در مسیر عبور از کوچکترین رگهای خونی محدود میکند و به غشای سلول آسیب میرساند و ذخیره انرژی آن را کاهش میدهد. گلبول های قرمز به طور متوسط تنها 120 روز زنده می مانند.
گلبول های قرمز حاوی پروتئین خاصی به نام هموگلوبین هستند که به انتقال اکسیژن از ریه ها به بقیه بدن کمک می کنند و سپس دی اکسید کربن را از بدن به ریه ها برمی گردانند تا بتوان آن را بازدم کرد. به دلیل وجود تعداد زیادی گلبول قرمز که رنگ خود را از هموگلوبین می گیرند، خون قرمز به نظر می رسد. درصدی از حجم کل خون که از گلبول های قرمز تشکیل شده است، هماتوکریت نامیده می شود و یک معیار رایج برای اندازه گیری سطح گلبول های قرمز خون است. این نسبت در زنان و مردان سالم و بالغ به ترتیب برابر ۴۵–۳۵ و ۵۰–۴۰ درصد است.
گلبول های سفید(لکوسیت ها)
گلبول های سفید از بدن در برابر عفونت محافظت می کنند. تعداد آنها بسیار کمتر از گلبول های قرمز است و حدود 1 درصد از خون شما را تشکیل می دهند.
رایج ترین نوع گلبول های سفید، نوتروفیل ها هستند که 55 تا 70 درصد از کل گلبول های سفید را تشکیل می دهند. هر نوتروفیل کمتر از یک روز زندگی میکند، بنابراین مغز استخوان شما باید دائماً نوتروفیلهای جدیدی بسازد تا محافظت در برابر عفونت را حفظ کند. تزریق نوتروفیل به فرد، معمولاً مؤثر نیست زیرا آنها برای مدت طولانی در بدن باقی نمی مانند.
نوع اصلی دیگر گلبول سفید، لنفوسیت است. دو جمعیت اصلی از این سلول ها وجود دارد. لنفوسیت های T به تنظیم عملکرد سایر سلول های ایمنی کمک می کنند و به طور مستقیم به سلول های آلوده عفونی و سلول های تومورال حمله می کنند. لنفوسیت های B آنتی بادی می سازند .این آنتی بادی ها،پروتئین هایی هستند که به طور خاص باکتری ها، ویروس ها و سایر مواد خارجی را هدف قرار می دهند.
انواع دیگر لکوسیت ها شامل : منوسیت ها، اﺋوزینوفیل ها، بازوفیل ها
پلاکت ها (ترومبوسیت)
برخلاف گلبولهای قرمز و سفید، پلاکتها در واقع سلول نیستند، بلکه قطعات کوچکی از سلولهایی به نام مگاکاریوسیت ها (موجود در مغز استخوان) هستند. پلاکت ها با جمع شدن در محل آسیب عروق، و چسبیدن به پوشش رگ خونی آسیب دیده و تشکیل یک پایه و سازه، به فرآیند لخته شدن خون (یا انعقاد) کمک می کند. این امر منجر به تشکیل لخته فیبرینی می شود که زخم را می پوشاند و از نشت خون به بیرون جلوگیری می کند. فیبرین همچنین داربست اولیه را تشکیل می دهد که بر روی آن بافت جدید تشکیل می شود و در نتیجه باعث بهبودی محل آسیب می شود.
افزایش پلاکتها بیش از حد طبیعی میتواند باعث لخته شدن غیرضروری خون شود که منجر به سکته مغزی و حملات قلبی می شود. با این حال، به لطف پیشرفت های انجام شده در درمان های ضد پلاکتی، درمان هایی برای کمک به جلوگیری از این حوادث بالقوه کشنده وجود دارد. برعکس، تعداد کمتر از حد طبیعی پلاکت ها می توانند منجر به خونریزی گسترده شوند.
شمارش کامل سلول های خونی (CBC)
آزمایش شمارش کامل خون (CBC) اطلاعات مهمی در مورد انواع و تعداد سلولهای خون، به ویژه گلبولهای قرمز خون و درصد آنها (هماتوکریت) یا محتوای پروتئین (هموگلوبین)، گلبولهای سفید و پلاکتها به پزشک میدهد که به تفصیل در جلسات بعد صحبت خواهد شد.
نتایج CBC ممکن است شرایطی مانند کم خونی، عفونت و سایر اختلالات را تشخیص دهد.
پزشک شما همچنین ممکن است یک اسمیر خون انجام دهد، که راهی برای مشاهده سلول های خونی شما در زیر میکروسکوپ است که در مطالب آتی شما را با یافته های قابل مشاهده در این آزمایش آشنا می کنیم.
سازمان نظام پزشکی ج.ا.ایران معاونت آموزشی و پژوهشی
به کوشش:دکتر بابک پورقلیج
۲۲ مرداد ۱۴۰۱
مقالات عمومی

سرطان سینه در خانمها/علائم هشدار دهنده
سرطان سینه یا پستان یکی از شایع ترین سرطانها در بین خانم هاست و علائم هشداردهنده ای دارد که خانم ها باید به آن توجه کنند.
سرطان پستان عملکرد تقسیم سلولی در سلولهای پستان را مختل میکند و سلولهای سرطانی پستان در فرد مبتلا بدون کنترل و بیش از حد تکثیر میشوند، اغلب سرطان پستان از مجراها(مسیر انتقال شیر) یا لوبول (غدههای شیری) پستان آغاز میشود، سلولهای سرطانی میتوانند از طریق رگهای خونی و مسیرهای لنفاوی به سمت بیرون از پستان حرکت کنند و در بقیه بدن پخش شوند، در این حالت است که میگوییم متاستاز اتفاق افتاده است.
چند درصد زنان به سرطان پستان مبتلا میشوند؟
سرطان پستان شایعترین سرطان بانوان در جهان است که تقریبا حدود بیست و پنج درصد از کل سرطان های رایج زنان را به خود اختصاص داده است. سرطان های شایع در بین زنان به ترتیب عبارتند از پستان، روده بزرگ، ریه و دهانه رحم که مجموعا نزدیک به ۵٠ درصد از تمامی سرطان های زنان را تشکیل میدهند البته این آمار غربی است و در آن محاسبه سرطان های غیرملانومی پوست لحاظ نشده است، هرچند در شرق این آمار خیلی متفاوت نیست.
نقش ژنتیک و جهش ژنی در بروز سرطان پستان
به یاد داشته باشیم که در حدود پنج تا ١۵ درصد و در برخی جوامع تا حتی درصدهای بیشتری از سرطان های پستان زودهنگام از نوع ارثی است. البته برای افرادی که در معرض چنین خطر ارثی هستند، با ارجاع به پزشکان متخصص ژنتیک بالینی می توان میزان ریسک را برای فرد و یا نزدیکانش تخمین زد و حتی خطر بروز آن را با تمهیدات دارویی و یا جراحی کاهش داد و یا می توان با پیگیری های تخصصی لازم، سرطان را در مراحل ابتدایی شناسایی کرد تا امکان درمان موثر و حتی قطعی بیشتر شود.
ژن های دخیل در بروز سرطان های ارثی پستان و از جمله دو ژن بسیار معروف یعنی BRCA1 و BRCA2 با تکنولوژی های جدید به راحتی قابل شناسایی بوده و این امکان در کشور ما نیز خوشبختانه فراهم شده است.
وجود جهش های بیماری زا در این ژن ها می تواند تا ۷۰ الی ۸۰ درصد با سرطان های پستان در زنان و همینطور درصد بالایی از سرطان تخمدان در آنها همراه باشد. البته این جهش ها با افزایش چشمگیر خطر سرطان پروستات (تا ۷ برابر) و پستان (تا ۸٪ ناقلین) در مردان نیز همراه است. در ضمن جهش در این دو ژن، خطر بروز انواع دیگری از سرطان ها همانند روده بزرگ، مری، معده، پانکراس، تیروئید، غدد لنفاوی و امثالهم را نیز در هر دو جنس به طرز قابل توجهی افزایش می دهد.
جهش در ژن های دیگر همانند ATM ، CHEK2 ، PTEN ،TP53 ، PALB2 ، CDH1 نیز با احتمال افزایش سرطان پستان همراه هستند. مثلا جهش در ژن PALB2 با حدود ۶۰٪ بروز سرطان پستان تا سن ۷۰ سالگی در صورت وجود تاریخچه خانوادگی سرطان همراهند و یا ناقلین جهش در ژن PTEN با ۲۵ تا ۸۰ درصد (در برخی مطالعات) با سرطان پستان مواجهه می شوند.
در جهش TP53 انواع سرطان های دیگر همانند خون، استخوان و مغز نیز در کنار سرطان پستان (تا حدود ۵۵ درصد در ناقلین تا سن ۷۰ سالگی) در فرد یا بستگانش که ناقل باشند، افزایش می یابد. جهش در ژن CDH1 با حدود ۵۲ درصد ریسک بروز سرطان پستان همراه است، هرچند سرطان معده در این افراد تا ۸۰ درصد امکان بروز دارد.
بنابراین در موارد شک به احتمال ارثی بودن سرطان بهترین کار ارجاع بیمار به پزشکان متخصص ژنتیک است که با تخمین ریسک و روش های پیگیری موضوع آشنا می باشند. این پزشکان در برخی دانشگاه های کشور مستقر هستند.
علل ابتلا به سرطان پستان چیست؟
به طور کلی مهمترین عوامل موثر بر شیوع سرطان پستان (اکتسابی و حتی ارثی) عبارت از سبک زندگی، تغذیه، میزان تحرک و ورزش، زمان شروع اولین عادت ماهیانه، تعداد فرزند، مجموع مدت شیردهی، سابقه عفونت پستان، مصرف داروهای هورمونی، زمینه ارثی و برخی عوامل جزیی دیگر،می باشند. این عوامل می توانند خطر بروز سرطان را زیاد و یا کم کنند.
رودگری تصریح کرد: لذا با هوشیاری و آگاهی از علائم شایع سرطان پستان و حساس بودن نسبت به وقوع انواع سرطان در خانواده (چه مرد و چه زن) به شناسایی زودهنگام سرطان پستان کمک کرده و همچنین می تواند منجر به افزایش امید به درمان شود. به یاد داشته باشیم سن پایین به هنگام ابتلا (به خصوص زیر ۴۰ سال) و یا تعدد وجود سرطان پستان، تخمدان، پروستات و غیره در یک خانواده از عواملی هستند که باید برای ارجاع بیمار به پزشکان متخصص ژنتیک به آن ها توجه نمود. مسلما چنین مراجعه به هنگام و درست می تواند سرنوشت بیمار و یا بستگانش را تغییر دهد.
علائم سرطان پستان و راههای تشخیص
سرطان پستان در بعضی افراد بدون علامت ظاهر میشود و گاهی علائمی دارد که در افراد مختلف متفاوت است. وجود داشتن علامتهای زیر لزوماً به معنی این نیست که به این بیماری مبتلا شدهایم، اما با دیدن این علائم کلی، میتوانیم به این بیماری شک کنیم و به پزشک مراجعه کنیم:
ایجاد شدن برجستگی یا اجزای توده مانند در پستان یا حفرهی زیر بغلتورم بخشی از پستان یا ضخیم شدن پوست آنپرتقالی شدن پوست پستاندرد نوک پستان یا کشیده شدن نوک پستان به سمت داخلقرمز یا پوست پوست شدن نوک پستانترشح هر نوع مادهای غیر از شیر از نوک پستان (مثل خون)هرگونه تغییر در شکل پستان یا حس درد
تودههایی که در پستان بهوجود میآیند، همه سرطانی نیستند. گاهی این تودهها کیستهایی کوچک پر از مایع هستند و در بیشتر موارد به دلایل دیگری غیر از سرطان ایجاد میشوند. با عنوان مثال کیستها و وضعیت فیبروکیستیک پستان، دو عامل بسیار شایع هستند. وضعیت فیبروکیستیک تغییراتی در پستان ایجاد میکند که ممکن است همراه با درد، سوزش و ایجاد شدن یک توده پستانی باشد.
برای درمان سرطان پستان باید چه کنیم؟
وقتی علائم را در خودمان تشخیص دادیم، باید به پزشک متخصص مراجعه کنیم. اگر پزشک تشخیص دهد که به سرطان پستان مبتلا هستیم، دورهی درمان را آغاز میکند. انتخاب شیوهی درمان بستگی به نوع سرطان و میزان پیشروی آن دارد. هر چه زودتر این بیماری را تشخیص دهیم (در مراحل اولیه) درمان آن راحتتر میشود. برای درمان سرطان شیوههای مختلفی وجود دارد از جمله:
جراحی: یکی از شیوههای درمان سرطان پستان، جراحی برای برداشتن توده سرطانی است.شیمیدرمانی: در شیمیدرمانی، با استفاده از داروهای خوراکی و تزریقی سعی میکنند سلولهای سرطانی را بکشند و تودهی سرطانی را کوچکتر کنند.هورمون درمانی: یکی دیگر از شیوهها این است که نگذاریم هورمونهای زنانه که برای سلولها لازم است، به سلولهای سرطانی برسند.زیست درمانی یا درمان بیولوژیک: در این شیوه درمانی سعی میکنند سیستم ایمنی فرد را قوی کنند تا بتواند به سرطان غلبه کند.پرتودرمانی: کشتن سلولهای سرطانی از طریق پرتوهایی مثل اشعه ایکس
به کوشش :
دکتر حسن رودگریمدیر پژوهش معاونت آموزشی و پژوهشیسازمان نظام پزشکی ج.ا.ایران
به کوشش :دکتر بابک پورقلیج
۲۹ خرداد ۱۴۰۱
آموزش همگانی
مقالات عمومی

توصیههای تغذیهای در کبدچرب
دکتر امیرعلی سهراب پور
فوق تخصص بیماریهای گوارش و کبد
یکچهارم جمعیت جهان کبدچرب دارند. در دیابتیها کبدچرب بسار شایعتر است و سهچهارم افراد دیابتی، کبدچرب دارند. خطر پیشرفت کبدچرب و ایجاد عوارض کبدی، در دیابتیها بیشتر از کسانی است که دیابت ندارند. تا امروز، هیچ دارویی (شیمیایی، گیاهی، عطاری، طب قدیم، طب جدید) برای درمان کبدچرب وجود ندارد. اگر دارویی برای این بیماری وجود داشت، بیش از دو میلیارد انسان در کرۀ زمین به این مشکل مبتلا نمیبودند. مراقب باشید فریب فروشندگان دارو و مکملها (بهخصوص داروهای گیاهی) را نخورید. البته تحقیقات علمی در دنیا در جریان است و بعید نیست تا چند سال آینده، داروهای اثربخش و کمعارضه برای درمان کبدچرب به بازار جهانی معرفی شوند.درمان اصلی بیماری کبدچرب، رسیدن به وزن مناسب از طریق رژیم غذایی و فعالیت بدنی است.به طور کلی، غذاهایی که با آسیب سلولی مبارزه میکنند، استفاده از انسولین را برای بدن شما آسانتر میکنند یا التهاب را کاهش میدهند، میتوانند به معکوس کردن این وضعیت کمک کنند.از آنجایی که هر فرد متفاوت است، باید با پزشک و متخصص تغذیه، برای بررسی سایر علل بیماری کبدی، و ارائه یک برنامه غذایی مناسب برای خود صحبت کنید.به عنوان یک اصل کلّی، مبتلایان به کبدچرب باید کالری کم دریافت کنند. بنابراین، حتی غذاهایی که برای آنها مفید هستند، باید به مقدار کم و کنترل شده مصرف شوند. زیادهروی، حتی در مصرف مواد مفید، میتواند باعث تشدید بیماری و صدمه خوردن به سلامتی شما شود.
غذاهایی که در کبدچرب مفیدندرژیم غذایی مدیترانهای اگرچه نخستین بار برای مبتلایان به بیماری کبدچرب طراحی نشده، اما شامل بسیاری از مواد غذایی است که به کاهش چربی در کبد شما کمک میکنند و شامل چربیهای سالم ، آنتی اکسیدانها و کربوهیدراتهای پیچیده است.اگر کبدچرب دارید، مواد غذایی زیر برای شما مفید هستند:ماهی و غذاهای دریاییغلات کاملآجیلروغن زیتونسبزیجاتآووکادوحبوباتچربیهای مناسب را انتخاب کنیدسلولهای شما از گلوکز (نوعی قند)، به عنوان سوخت استفاده میکنند. هورمون انسولین کمک میکند که گلوکز از غذای هضم شده، به سلولهای شما برسد.اغلب مبتلایان به بیماری کبدچرب دارای وضعیتی به نام «مقاومت به انسولین» هستند. یعنی بدن آنها انسولین میسازد اما نمیتواند به خوبی از آن استفاده کند، در نتیجه گلوکز در خون آنها تجمع مییابد میشود و کبد آن را به چربی تبدیل کرده، در خود ذخیره میکند.برخی چربیها در رژیم غذایی میتوانند به بدن شما کمک کنند تا از انسولین بهتر استفاده کند، طوری که سلولهای بدن شما بتوانند گلوکز را جذب کنند و کبد شما نیازی به ساخت و ذخیره چربی نداشته باشد.در رژیم غذایی خود، از این مواد بیشتر استفاده کنید:اسیدهای چرب امگا-3، موجود در ماهی ، روغن ماهی ، روغنهای گیاهی، آجیل (بهویژه گردو)، دانه کتان و روغن بذر کتان و سبزیجات برگدار ، چربیهای غیراشباع موجود در منابع گیاهی مانند زیتون، آجیل و آووکادو
غذاهایی که باید از آنها اجتناب کنید:از چربیهای اشباع پرهیز کنید چون مصرف آنها منجر به رسوب چربی بیشتر در کبد شما میشود. این مواد زیانآور در غذاهای زیر به مقدار زیاد وجود دارند:پنیر پرُچربماست پُرچربگوشت قرمزمحصولات پخته شده و غذاهای سرخ شده با روغن نخل یا نارگیل.اقلام قندی مانند آبنبات، نوشابه معمولی و سایر مواد غذایی دارای قندهای افزوده از جمله شربت ذرت.
آنتیاکسیدانها و مکملهای مفید برای سلامت کبدوقتی مواد مغذی به درستی تجزیه نشوند، سلولها آسیب میبینند. این میتواند منجر به تجمع چربی در کبد شما شود. ترکیباتی که به عنوان آنتیاکسیدان شناخته میشوند میتوانند به محافظت از سلولها در برابر این آسیب کمک کنند.
آنتیاکسیدانها در کدام مواد غذایی یافت می شوند؟قهوه (مصرف 4 فنجان قهوه بدون شکر در روز برای کبدچرب بسیار مفید است)چای سبزسیر خاممیوهها، به ویژه تمشک و خانواده آنسبزیجاتدانه آفتابگردانبادامروغنهای گیاهی مایع با چربیهای غیراشباع، مانند روغن زیتون یا کانولا.مکملها
دانشمندان در حال مطالعه برخی مکملها هستند تا ببینند آیا ممکن است برای کبد شما مفید باشند یا خیر:گوجیبِری (وُلفبِری)، گیاهی که اغلب در طب چینی استفاده میشود، ادعا شده که اندازه دور شکم را کاهش میدهد. اما تحقیقات بیشتری لازم است تا معلوم گردد این ادعا حقیقت دارد یا خیر.رِسوِراترول، که از پوست انگور قرمز به دست میآید، ممکن است به کنترل التهاب کمک کند. مطالعات متناقض نشان میدهد که فایدۀ آن بستگی به میزان مصرفش دارد.سلنیوم یک ماده معدنی است که در ماهی تن و صدف یافت میشود. (بیشتر افراد در رژیم غذایی خود به اندازه کافی دریافت میکنند و اغلب نیاز به مصرف بیشتر آن نیست)خار مریم. ممکن است آن را به نام سیلیمارین، لیورگل یا اسامی دیگر بشناسید. مطالعات علمی نشان دادهاند که مصرف این ماده هیچ تأثیر مفیدی بر بافت کبد ندارد.بِربِرین، گیاهی است که در طب چینی استفاده میشود. در مطالعات اولیه، به نظر میرسد که به کاهش کلسترول و کنترل قند خون کمک کند. اما تحقیقات بیشتری لازم است تا معلوم گردد این اثر واقعاً وجود دارد یا خیر. قبل از مصرف هرگونه مکملی با پزشک مشورت کنید. مکملها میتوانند با داروهای مهم دیگری که مصرف میکنید تداخل داشته باشند، یا خود، عوارض برای شما ایجاد کنند. اگر مقدار مناسب مکملها را به روش صحیح مصرف نکنید، ممکن است مفید نباشند یا حتّی زیانآور باشند.
ویتامینها و مواد معدنی در رژیم غذایی خود به اندازه کافی از مواد زیر استفاده کنید:ویتامین D. سطوح پایین این نوع ویتامین ممکن است در انواع شدید کبدچرب نقش داشته باشد. در زیر نور خورشید، بدن شما ویتامین D تولید میکند. همچنین میتوانید آن را در برخی محصولات لبنی دریافت کنید. لبنیات کم چرب را انتخاب کنید زیرا چربی اشباع کمتری دارند.پتاسیم. سطوح پایین آن ممکن است با بیماری کبدچرب غیرالکلی مرتبط باشد. ماهیهایی مانند سالمون منبع خوبی برای پتاسیم هستند. همچنین پتاسیم در سبزیجات از جمله کلم بروکلی، گوجه فرنگی، نخود فرنگی و سیب زمینی شیرین و میوههایی مانند موز، کیوی و زردآلو به میزان زیاد وجود دارد. لبنیات مانند شیر و ماست نیز سرشار از پتاسیم هستند. یادتان باشد انواع کم چرب را انتخاب کنید.بتائین. ممکن است از کبد شما در برابر رسوب چربی محافظت کند، اما نتایج تحقیقات متناقض است. این ماده در جوانه گندم و میگو وجود دارد. اجتناب از الکلالکل یک سمّ کبدی و عامل بسیار مهمی در ایجاد و تشدید کبدچرب و تبدیل شدن آن به سیروز کبدی و سرطان کبد است. تحقیقات اخیر نشان دادهاند که در فردی که کبدچرب دارد، حتی مقادیر اندکی الکل هم خطرناک است. بنابراین اگر کبدچرب دارید، توصیه پزشکان، پرهیز اکید از مصرف الکل است.
کاهش وزن، درمان اصلی کبدچربمهمترین درمان کبدچرب، کاهش وزن است. حتی کاهش 5 درصد از وزن بدن نیز میتواند چربی را در کبد شما کاهش دهد. اگر حدود 10 درصد از وزن بدن خود را کاهش دهید، التهاب و احتمال آسیب به سلولهای کبدی را کاهش خواهید داد. کبدچرب با کاهش وزن کاهش مییابد و حتی میتواند به طور کامل برطرف شود. در افرادی که کبدچرب سبب آسیب به سلولهای سالم کبدشان شده، و فیبروز کبدی خفیف تا متوسط هم پیدا کردهاند، کاهشوزن میتواند علاوه بر رفع چربی از کبد، باعث رفع فیبروز کبد و بازگشت سلامت کامل به کبد شود.در کاهش وزن عجله نکنید – نیم تا یک کیلو کاهش وزن در هفته کافی است. کاهش وزن سریع ممکن است اوضاع را بدتر کند. به دلایل نامعلوم، کاهش وزن سریع خود باعث تشدید کبدچرب میشود. اگر نمیتوانید وزن خود را کاهش دهید، از پزشک سوال کنید که آیا جراحی کاهش وزن برای شما گزینه مناسبی هست یا خیر. ورزش مناسب برای داشتن کبد سالمورزش هوازی میتواند میزان چربی کبد شما را کاهش دهد. تمرینات مقاومتی یا تمرینات قدرتی مانند وزنه برداری نیز میتواند بیماری کبدچرب را بهبود بخشد. تلاش کنید حداقل 5 روز در هفته، هر بار 30 تا 60 دقیقه یا بیشتر تمرینات هوازی انجام دهید و اگر اهل تمرینات مقاومتی هستید، 3 روز در هفته تمرینات قدرتی متوسط را هدف قرار دهید.مطالعات جدید نشان دادهاند حتی مقادیر کمتر ورزش هم مفید است. حتی اگر روزی نیمساعت پیادهروی کنید، بهتر از آن است که هیچ فعالیتی نداشته باشید.
کنترل قند خون مهم استدستورات پزشک را برای درمان دیابت خود اجرا کنید. داروهای خود را طبق دستور مصرف کنید و مراقب کنترل قند خون خود باشید.
مراقب چربی خون باشیدبرای حفظ سلامت کبد خود باید کلسترول و تریگلیسیرید (چربیهای موجود در خون) را در سطح سالم نگه دارید. یک رژیم غذایی سالم و عمدتاً گیاهی داشته باشید، ورزش منظم را فراموش نکنید و در صورت تجویز پزشک از دارو برای کاهش چربی خون استفاده کنید.
از همین نویسنده :
XBB ، زیر سویه جدید اُمیکرون
سازمان نظام پزشکی ج.ا.ایران معاونت آموزشی و پژوهشی
به کوشش:دکتر بابک پورقلیج
۳۰ فروردین ۱۴۰۱
مقالات عمومی

دوزهای سوم و چهارم واکسن کرونا ، فرصتی طلایی
دوز سوم برای عموم مردم و دوز چهارم برای افراد خاص دارای بیماریهای خاص، یک دوره طلایی است و مشخص نیست در آینده چه وضعیتی داشته باشیم چون امکان شیوع واریانتهای جدید در جهان و اپیدمی شدن آن در ایران هم وجود دارد پس کسانی که هنوز واکسن نزدهاند برای جلوگیری از بیماری شدید حتما از این دوران طلایی استفاده کنند.
از آنجا که ابتلا به نوع خفیف امیکرون در افراد واکسن زده به خوبی مشاهده شد درخواست داریم که حتما دوران طلایی برای تزریق واکسن کرونا جدی گرفته شود و حتما افراد برای تزریق دوز یادآور اقدام کنند.
دوز سوم در کودکان : حتما
تزریق واکسن به ویژه دوز یادآور از ۱۲ سال به بالا توصیه میشود که همه باید اقدام کنند و از والدین هم میخواهیم در این فرصت طلایی حتما برای تزریق واکسن کودکان بالای پنج سال خود برنامهریزی کنند زیرا تزریق واکسن به همه ما نشان داد که در درگیری با این ویروس مقاومت خوبی داشت و افراد واکسینه شده کمتر گرفتار شدند.
دوز چهارم واکسن کرونامن معتقد هستم که دوز چهارم واکسن کرونا باید برای افراد چاق، دارای بیماری زمینهای، مزمن و متابولیک تزریق شود تا در صورت شیوع واریانت جدید درگیری آنها با این ویروس کمتر باشد.
اهمیت تزریق نوبت یادآور
اومیکرون در همه دنیا شیوع بالایی داشت اما میزان مرگ و میر آن نسبت به دلتا پایین بود و علت اصلی آن به این موضوع بستگی داشت که درصد زیادی از مردم کشور واکسینه شده بودند اما دوز یادآور بسیار مهمتر از دوز اول و دوم است که باید جدی گرفته شود. واکسیناسیون میتواند از بیماری شدید، مرگ و میر و بستری شدن در بیمارستان در برابر انواع سویههای ویروس کرونا جلوگیری کند که این یک نکته مثبت است به همین منظور اصرار داریم که هرچه سریعتر تکمیل دوز یادآور را در کشور داشته باشیم.
معتقدیم اگر مردم این زمان خوب برای واکسیناسیون سراسری به ویژه برای دوز یادآور را از دست نمیدادند و تشویق به دوز یادآور میشدند بخش عمدهای از مشکلات گذشته و حتی در سویه امیکرون را شاهد نبودیم.
پایان کرونا
اومیکرون نمیتواند پایان کرونا باشد چون یک اصل داریم تا زمانی که همه کشورهای دنیا به ایمنی تزریق واکسن برای ۷۰ درصد جمعیت خود نرسند و ۷۰ درصد مردم واکسینه نشوند، همچنان شاهد سویههای جدید از ویروس کرونا خواهیم بود. اگر ایمنی نسبی جمعی پس از تزریق واکسن را در جهان نداشته باشیم، فاز حاد کووید ۱۹ را همچنان در دنیا خواهیم داشت زیرا اکنون ۸۰ درصد جمعیت برخی کشورهای آفریقایی واکسن نزدهاند و این گردش ویروس همچنان وجود دارد.
شیوع واریانتها، امکان انتقال ویروس و گردش ویروس در جهان همچنان به خاطر این وضعیت امکانپذیر است که امیدواریم با همیاری جهانی تا اواسط امسال درصد افراد واکسینه شده کشورهای مختلف به بالای ۷۰ درصد برسد و کرونا نیز مانند یک بیماری آندمیک یا بومی تبدیل شود.
دکتر علیرضا ناجیرییس مرکز تحقیقات ویروس شناسی دانشگاه علوم پزشکی شهید بهشتی
سازمان نظام پزشکی ج.ا.ایرانمعاونت آموزشی و پژوهشی
به کوشش:دکتر بابک پورقلیج
۱۴ فروردین ۱۴۰۱