خلاصه تنظیمات
آخرین مطالب «تازه»
مقالات عمومی
تازه

بیماری صبحگاهی: تهوع و استفراغ بارداری (سوالات متداول)
آیا حالت تهوع و استفراغ در بارداری طبیعی است؟
حالت تهوع و استفراغ بارداری یک بیماری شایع است که می تواند در هر زمانی از روز رخ دهد اگر چه اغلب به آن "بیماری صبحگاهی" می گویند. تهوع و استفراغ بارداری معمولاً به جنین آسیب نمی رساند ، اما می تواند بر زندگی شما تأثیر بگذارد، از جمله توانایی شما در کار کردن یا انجام فعالیت های عادی روزمره. گزینه های درمانی بی خطری وجود دارد که می توانید احساس بهتری داشته باشید و از بدتر شدن علائم جلوگیری کنید.
تهوع و استفراغ بارداری از چه زمانی شروع می شود؟
تهوع و استفراغ بارداری معمولا قبل از هفته 9 بارداری شروع می شود. برای اکثر زنان، تا هفته 14 بارداری از بین می رود. برای برخی از زنان، چند هفته یا چند ماه طول می کشد. برای تعداد کمی از زنان، در تمام دوران بارداری باقی می ماند.
هنگام تهوع و استفراغ بارداری چه اتفاقی می افتد؟
برخی از زنان هر روز برای مدت کوتاهی احساس تهوع می کنند و ممکن است یک یا دو بار استفراغ کنند. در موارد شدیدتر، تهوع هر روز چند ساعت طول می کشد و استفراغ بیشتر رخ می دهد.
آیا باید برای درمان تهوع و استفراغ بارداری اقدام کنم؟
اگر تهوع و استفراغ بارداری بر زندگی شما تأثیر می گذارد و باعث نگرانی شما می شود، باید با پزشک خود صحبت کنید.
آیا اصطلاحی برای تهوع و استفراغ شدید بارداری وجود دارد؟
Hyperemesis gravidarum اصطلاحی برای شدیدترین شکل تهوع و استفراغ بارداری است. این نوع از استفراغ بارداری تا 3 درصد از بارداری ها رخ می دهد.
چه زمانی استفراغ بارداری تشخیص داده می شود؟
این وضعیت ممکن است زمانی تشخیص داده شود که یک زن 5 درصد از وزن قبل از بارداری خود را از دست داده باشد و مشکلات دیگری مربوط به کم آبی یا از دست دادن مایعات بدن داشته باشد (به زیر مراجعه کنید). زنان مبتلا به استفراغ باروری نیاز به درمان، گاهی اوقات در بیمارستان، برای توقف استفراغ و بازگرداندن مایعات بدن دارند.
علائم کم آبی بدن چیست؟
حالت تهوع و استفراغ می تواند باعث از دست دادن مایعات شود. اگر مایعات جایگزین نشوند، می تواند منجر به کم آبی بدن شود. اگر علائم و نشانه های کم آبی زیر را دارید، باید با پزشک متخصص زنان یا سایر ارائه دهندگان مراقبت های زنان و زایمان تماس بگیرید:
شما مقدار کمی ادرار دارید که به رنگ تیره است.
شما نمی توانید ادرار کنید.
شما عطش دارید.
هنگام ایستادن دچار سرگیجه یا ضعف می شوید.
ضربان قلب تند یا طپش قلب دارید.عوامل خطر برای استفراغ باروری چیست؟
هر یک از موارد زیر می تواند خطر تهوع و استفراغ شدید بارداری را افزایش دهد:
باردار شدن با بیش از یک جنین ( چند قلویی )
بارداری قبلی با حالت تهوع و استفراغ خفیف یا شدید
مادر یا خواهر شما حالت تهوع و استفراغ شدید بارداری داشته است
سابقه بیماری حرکت یا میگرن
حاملگی جنین دختر
آیا حالت تهوع و استفراغ در دوران بارداری می تواند نشانه بیماری دیگری باشد؟
بله، برخی از شرایط پزشکی می توانند باعث تهوع و استفراغ در دوران بارداری شوند. این شرایط عبارتند از:
زخم معده و دوازدهه
بیماری مرتبط با غذا
بیماری تیروئید یا کیسه صفرا
اگر علائم یا علائمی دارید که معمولاً با حالت تهوع و استفراغ بارداری رخ نمی دهد، پزشک یا سایر ارائه دهندگان مراقبت های مامایی ممکن است مشکوک به داشتن یکی از این بیماری ها باشند. برخی از این علائم و نشانه ها عبارتند از:
حالت تهوع و استفراغی که برای اولین بار بعد از 9 هفته بارداری رخ می دهد
درد یا حساسیت شکمی
تب
سردرد
بزرگ شدن غده تیروئید (ورم در جلوی گردن)
تهوع و استفراغ بارداری چه تاثیری بر سلامت من و جنینم دارد؟
این وضعیت معمولاً به سلامتی شما و جنین شما آسیبی نمی رساند. همچنین به این معنی نیست که جنین شما بیمار است.
چه زمانی تهوع و استفراغ بارداری می تواند مشکل ساز شود؟
اگر نتوانید غذا یا مایعات را کم نگه دارید و شروع به کاهش وزن کنید، حالت تهوع و استفراغ می تواند مشکل ساز شود. هنگامی که این اتفاق می افتد، گاهی اوقات می تواند بر وزن جنین در هنگام تولد تأثیر بگذارد.
آیا کاهش وزن می تواند باعث مشکلات دیگری شود؟
کاهش وزن می تواند منجر به مشکلاتی در تیروئید، کبد و تعادل مایعات شود. از آنجایی که درمان استفراغ بارداری دشوار است و می تواند مشکلاتی برای سلامتی ایجاد کند، متخصصان درمان زودهنگام را توصیه می کنند تا شدید نشود.
چگونه می توانم حالت تهوع و استفراغ بارداری را مدیریت کنم؟
تغییر در رژیم غذایی و سبک زندگی ممکن است به شما کمک کند احساس بهتری داشته باشید. این تغییرات می تواند شامل موارد زیر باشد:
مصرف ویتامین ها
تنظیم زمان غذا
تغییر انواع غذاهایی که می خورید
آیا باید ویتامین مصرف کنم؟
بله، مصرف یک ویتامین در طی بارداری با نظر پزشک میتواند مفید باشد. مطالعات نشان می دهد که مصرف مکمل های ویتامین قبل و در طول بارداری خطر تهوع و استفراغ شدید بارداری را کاهش می دهد.
برای کمک به حالت تهوع چه کاری می توانم انجام دهم؟
صبح ها قبل از بلند شدن از رختخواب نان تست خشک یا کراکر بخورید تا با معده خالی حرکت نکنید.
پنج یا شش "وعده کوچک" در روز بخورید تا مطمئن شوید که معده شما هرگز خالی نیست.
غذاهایی مانند آجیل، میوه ها یا کراکر را به طور مکرر مصرف کنید.
چه نوع غذاهایی ممکن است کمک کند؟
غذاهای ملایم را امتحان کنید. رژیم غذایی حاوی(موز، برنج، سس سیب، نان تست و چای) کم چرب است و به راحتی هضم می شود. اگر این غذاها برای شما جذابیتی ندارند، غذاهای دیگر را امتحان کنید. هدف این است که غذاهایی را بیابید که بتوانید بخورید و تهوع کمی داشته باشید.
آیا پروتئین می تواند کمک کند؟
بله، سعی کنید به هر وعده غذایی پروتئین اضافه کنید. منابع خوب پروتئین غیر گوشتی عبارتند از:
غذاهای لبنی مانند شیر، بستنی و ماست
مغزها و دانه ها، از جمله کره هایی مانند کره بادام و کره بادام زمینی
پودرهای پروتئینی و شیک
آیا هر مکملی ارزش امتحان کردن دارد؟
زنجبیل می تواند به آرامش معده شما کمک کند. می توانید امتحان کنید:
کپسول زنجبیل
آب نبات زنجبیلی
دمنوش زنجبیل با زنجبیل واقعی درست شده است
چای زنجبیل تهیه شده از زنجبیل تازه رنده شده
آیا در دوران بارداری باید مایعات زیادی بنوشم؟
بله، بدن شما در دوران بارداری به آب بیشتری نیاز دارد. در طول روز بنوشید، نه فقط زمانی که تشنه هستید. در دوران بارداری روزانه 8 تا 12 فنجان آب مصرف کنید.
ننوشیدن مایعات می تواند منجر به کم آبی بدن شود که می تواند حالت تهوع را بدتر کند. اگر طعم بد در دهان نوشیدن آب را سخت می کند، آدامس بجوید یا آب نبات سفت بخورید.
اگر برخی بوها حالت تهوع را بدتر می کند، چه کاری می توانم انجام دهم؟
غذاها یا بوهایی که ممکن است قبلا هرگز شما را آزار نداده باشند، اکنون ممکن است باعث ایجاد حالت تهوع شوند. تمام تلاش خود را بکنید تا از آنها دور بمانید. هنگام آشپزی از پنکه استفاده کنید. از شخص دیگری بخواهید سطل زباله را خالی کند.
چگونه می توانم از دندان هایم در برابر استفراغ مکرر محافظت کنم؟
استفراغ مکرر می تواند باعث از بین رفتن مینای دندان شما به دلیل اسید موجود در معده شود. دهان خود را با یک قاشق چایخوری جوش شیرین حل شده در یک فنجان آب بشویید تا اسید را خنثی کرده و از دندان های خود محافظت کنید.
برای درمان تهوع و استفراغ بارداری از چه داروهایی می توان استفاده کرد؟
اگر تغییر رژیم غذایی و سبک زندگی کمکی نکرد، یا اگر در دوران بارداری تهوع و استفراغ شدید دارید، ممکن است به درمان پزشکی نیاز داشته باشید. پزشک یا سایر ارائه دهندگان مراقبت های مامایی ابتدا می خواهد بداند که آیا علائم شما به دلیل تهوع و استفراغ بارداری است یا دلیل پزشکی دیگری دارد. اگر علل دیگر رد شود، ممکن است بتوانید از داروهای خاصی استفاده کنید:
ویتامین B6 یک درمان ایمن و بدون نسخه است که ممکن است ابتدا برای تهوع و استفراغ بارداری امتحان شود.
اگر ویتامین B6 به تنهایی علائم را تسکین ندهد، داکسیلامین(doxylamine)، دارویی که در داروهای خواب بدون نسخه یافت می شود، می تواند اضافه شود.
یک داروی نسخه ای که ترکیبی از ویتامین B6 و داکسیلامین(doxylamine) است در دسترس است. مشخص شده است که مصرف هر دو دارو، به تنهایی یا با هم، در دوران بارداری بی خطر است و هیچ اثر مضری برای جنین ندارد.
اگر B6 و داکسیلامین علائم من را تسکین ندهند چه؟
داروهای «ضد استفراغ» که از استفراغ جلوگیری میکنند، ممکن است برای زنانی که با داروهای دیگر کمکی نمیکنند تجویز شود.
آیا داروهای ضد استفراغ در دوران بارداری بی خطر هستند؟
استفاده از بسیاری از داروهای ضد استفراغ در دوران بارداری بی خطر است. اما برخی دیگر اطلاعات ایمنی متناقض یا محدودی دارند. به عنوان مثال، دارویی به نام اندانسترون در پیشگیری از حالت تهوع و استفراغ بسیار موثر است، اما مطالعات در مورد ایمنی آن برای جنین روشن نیست. اندانسترون همچنین با مشکلات ریتم قلب در افرادی که این دارو را مصرف می کنند، به ویژه در افرادی که شرایط زمینه ای خاصی دارند، مرتبط است.
چگونه می توانم تصمیم بگیرم که داروهای ضد استفراغ مصرف کنم؟
تصمیم به استفاده از اندانسترون و سایر داروها در دوران بارداری بر این اساس است که آیا مزایای این داروها بر خطرات احتمالی آنها بیشتر است یا خیر. شما و پزشک یا سایر ارائه دهندگان مراقبت های مامایی می توانید در مورد همه این عوامل صحبت کنید تا بهترین درمان را برای شما تعیین کنید.
در صورت شدید بودن حالت تهوع و استفراغ، آیا باید در بیمارستان بستری شوم؟
اگر حالت تهوع و استفراغ شما شدید است یا اگر مبتلا به استفراغ بارداری شدید بشوید، ممکن است لازم باشد تا زمانی که علائم شما کنترل شود در بیمارستان بمانید.
چه نوع مراقبتی در بیمارستان دریافت خواهم کرد؟
آزمایشات آزمایشگاهی ممکن است برای بررسی نحوه عملکرد کبد شما انجام شود.
اگر دچار کم آبی هستید، ممکن است مایعات و ویتامین ها را از طریق خط وریدی (IV) دریافت کنید .
اگر استفراغ شما قابل کنترل نیست، ممکن است به داروهای اضافی نیاز داشته باشید.
اگر به کاهش وزن ادامه دهید، ممکن است یک لوله تغذیه برای اطمینان از دریافت مواد مغذی کافی شما و جنینتان توصیه شود.
- این مطالب توسط معاونت آموزشی سازمان نظام پزشکی ج.ا.ایران و با کمک کالج آمریکایی متخصصین زنان و زایمان در سال 2024 به منظور افزایش دانش و آگاهی شما تهیه شده و تمام موارد مربوط به تهوع و استفراغ بارداری را بیان نمی کند و جایگزین مراجعه به پزشک نیست.
به کوشش:
دکتر بابک پورقلیج
۱۷ آبان ۱۴۰۳
مقالات تخصصی
تازه

سرگیجه
رویکردی به سرگیجه واقعی در طب عمومی
گیجی( dizziness) یکی از تظاهرات رایج و بسیار ناراحت کننده در طب عمومی است. در بیش از نیمی از این موارد، گیجی ناشی از حسی است که توهم حرکت بدن یا محیط اطراف شخص است که به آن سرگیجه واقعی(vertigo or true vertigo) می گویند. سرگیجه واقعی می تواند علل مرکزی یا محیطی داشته و تعیین علت گاهی می تواند دشوار باشد.
هدف
هدف این مقاله ارائه یک چارچوب روشن برای نزدیک شدن به بیمارانی است که با سرگیجه واقعی(vertigo)مراجعه می کنند. یک رویکرد پیشنهادی برای ارزیابی سرگیجه واقعی بیان شده است.
بحث
علل سرگیجه واقعی ممکن است مرکزی (شامل ساقه مغز یا مخچه) یا محیطی (شامل گوش داخلی) باشد. یک شرح حال دقیق و معاینه فیزیکی می تواند بین این علل تمایز قائل شود. شایع ترین علل سرگیجه واقعی که در مراقبت های اولیه دیده می شود، سرگیجه موضعی حمله ای خوش خیم (BPPV)، نورونیت دهلیزی (VN) و بیماری منیر است. این علل محیطی سرگیجه خوش خیم هستند و درمان شامل اطمینان خاطر و مدیریت علائم است.
سرگیجه واقعی یکی از تظاهرات شایع و ناراحت کننده در طب عمومی است و تقریباً 54 درصد از موارد گیجی را تشکیل می دهد. به طور کلاسیک، سرگیجه واقعی به عنوان یک احساس حرکت در محیط اطراف بیمار ظاهر می شود. اغلب بیماران احساس "چرخش" بدن یا محیط اطراف خود را توصیف می کنند. این احساس را می توان با گیجی که یک اصطلاح غیراختصاصی است اشتباه گرفت، بنابراین برای افتراق این علامت نیاز به شرح حال کافی است. گیجی را می توان به چهار گروه طبقه بندی کرد:
سرگیجه (احساس چرخش)
عدم تعادل (احساس عدم تعادل)
سبکی سر (احساس سرگیجه)
پیش سنکوپ (احساس غش).
بر اساس آسیب شناسی علائم دهلیزی، سرگیجه واقعی را می توان به انواع مرکزی یا محیطی طبقه بندی کرد. علائم دهلیزی ناشی از آسیب شناسی در مخچه یا ساقه مغز به نوع مرکزی طبقه بندی می شوند. برعکس، علائم ناشی از گوش داخلی یا از عصب دهلیزی به عنوان محیطی طبقه بندی می شوند.
تعادل توسط مخچه کنترل می شود که ورودی را از هسته های دهلیزی در ساقه مغز دریافت می کند. این هسته ها به نوبه خود ورودی را از مسیر بینایی، حس عمقی و گوش داخلی دریافت می کنند. دستگاه دهلیزی گوش داخلی از سه کانال نیم دایره ای و دو اندام اتولیتی به نام های اوتریکل و ساکول تشکیل شده است. اوتریکل و ساکول حاوی سلول های مویی هستند که در کریستال های کربنات کلسیم جاسازی شده اند. این سلول ها حرکات عمودی و غیر چرخشی را کنترل می کنند. گیرنده های کانال های نیم دایره ای به موقعیت سر پاسخ می دهند. هنگامی که سر کج می شود، گیرنده های روی گوش همان طرف تحریک می شوند و گیرنده های گوش مقابل مهار می شوند. اینها تکانه هایی را برای کنترل تعادل به ساقه مغز و مخچه می فرستند. هر گونه اختلال در این مسیر می تواند منجر به سرگیجه واقعی شود.
تاریخچه
اغلب، بیمارانی که با گیجی مراجعه می کنند قادر به توصیف این احساس نیستند و ممکن است بیانشان مبهم باشد، به خصوص اگر تظاهرات اولیه باشد. مهم است که سرگیجه واقعی را از سایر اشکال غیر چرخشی سرگیجه متمایز کنید. هنگامی که تشخیص سرگیجه واقعی مشخص شد، باید به یک زیرگروه مرکزی یا محیطی افتراق داده شود.
علل مرکزی جدیتر، مانند حوادث عروق مغزی (CVAs)، تومورها و مولتیپل اسکلروزیس (MS)، باید در نظر گرفته شوند. اگر بیمار با علائم عصبی مرتبط مانند ضعف، دیس آرتری، تغییرات حسی، آتاکسی یا گیجی مراجعه کند، به علل مرکزی مشکوک است. در بیمارانی که با سرگیجه واقعی به عنوان تنها علامت خود مراجعه می کنند، ممکن است تشخیص بین علل مرکزی و محیطی دشوار باشد. عوامل خطر برای بیماری های عروقی، از جمله سیگار کشیدن، دیابت، چاقی، فشار خون بالا و کلسترول خون بالا، باید ارزیابی شوند تا CVA ها که می توانند منجر به سرگیجه ناشی از ایسکمی یا انفارکتوس شوند، رد شوند.
آسیب شناسی محیطی با علائم تهوع، استفراغ و کاهش شنوایی همراه است. سرگیجه واقعی می تواند با تغییر در موقعیت سر، عفونت اخیر دستگاه تنفسی فوقانی (URTI)، استرس یا ضربه ایجاد شود. بیمارانی که اضطراب یا حملات پانیک را تجربه می کنند ممکن است در نتیجه تهویه بیش از حد دچار سرگیجه شوند. صداهای بلند می تواند سرگیجه را در بیماران با علل محیطی در پدیده ای به نام پدیده تولیو ایجاد کند. داروها، از جمله فروسماید، سالیسیلات ها و عوامل ضد فشار خون، می توانند بر سیستم دهلیزی تأثیر بگذارند که به نوبه خود باعث سرگیجه می شود. فیستول پری لنفاتیک در صورت وجود سابقه آسیب اخیر به سر باید در نظر گرفته شود.
سرگیجه همراه با کاهش شنوایی در لابیریتیت و بیماری منیر دیده می شود، در حالی که کاهش شنوایی در سرگیجه موضعی حمله ای خوش خیم (BPPV) و نورونیت دهلیزی (VN) دیده نمی شود. یک رویکرد مختصر برای ارزیابی سرگیجه در شکل 1 نشان داده شده است.
معاینه فیزیکی
معاینه فیزیکی می تواند به تمایز بین زیرگروه های مرکزی و محیطی سرگیجه واقعی کمک کند. معاینه باید شامل موارد زیر باشد:
معاینه گوش: یک معاینه اتوسکوپی باید انجام شود تا غشاهای تمپان را برای مشاهده هر گونه وزیکولی که در عفونت هرپس زوستر یا پاکتهای پسکشی(retraction pockets) که در کلستئوتوما دیده میشود، انجام شود. سرگیجه ناشی از فشار بر روی تراگوس یا با مانور والسالوا، در فیستول پری لنفاتیک دیده می شود. ارزیابی شنوایی باید انجام شود.
معاینه عصبی: ابتدا باید یک معاینه عصبی متمرکز شامل راه رفتن، تعادل و هماهنگی انجام شود. ارزیابی راه رفتن و تعادل (علامت رومبرگ و تست پاشنه پا) و بررسی علائم مخچه می تواند علل مرکزی را رد کند.
معاینه چشم: چشم ها باید از نظر نیستاگموس و ادم پاپی بررسی شوند. نیستاگموس حرکات سریع، تند و ناگهانی و غیر ارادی چشم است. نیستاگموس عمودی تنها در صورتی دیده می شود که علت مرکزی باشد. نیستاگموس به دلایل مرکزی ممکن است افقی، چرخشی یا عمودی باشد و با ثابت کردن نگاه از بین نمی رود. نیستاگموس در نوع محیطی با تثبیت نگاه از بین می رود.
معاینه قلبی عروقی: نبض، فشار خون، ضربان قلب و ریتم باید بررسی شود. معاینه کاروتید برای شناسایی بروئی ها (در مورد CVA) ضروری است. در صورت مشکوک بودن بالینی می توان تصویربرداری بیشتری برای رد CVA انجام داد.
تعدادی آزمایش تخصصی برای تعیین علل سرگیجه لازم است. این موارد در جدول 1 مشخص شده است.
جدول 1. برنامه مصاحبه: موضوعات و سوالات کلیدی
معاینه فیزیکی
توضیحات
مانور Dix–Hallpike
بیمار در لبه تخت می نشیند و معاینه کننده سر بیمار را 30 تا 45 درجه به سمت طرف مورد آزمایش می چرخاند. بیمار باید چشمان خود را باز نگه دارد و روی یک نقطه ثابت تمرکز کند و سپس به سرعت به پشت دراز بکشد و گردن را بیش از حد گشاد کند. نیستاگموس افقی نشان دهنده یک آزمایش مثبت است. این آزمایش می تواند سرگیجه ایجاد کند، بنابراین قبل از انجام آزمایش باید به بیماران در این مورد هشدار داد.
تست فشار خون ارتواستاتیک
افت فشار خون سیستولیک بیش از 20 میلی متر بر جیوه از حالت درازکش تا ایستاده برای افت وضعیتی قابل توجه است. این در بیمارانی دیده می شود که کم آب هستند یا با اختلال عملکرد اتونوم مراجعه می کنند. اختلال عملکرد اتونومیک می تواند به صورت حاد رخ دهد و ناشی از سرگیجه واقعی باشد.
تست ضربه سر
از بیمار خواسته می شود که به بینی معاینه کننده نگاه کند و معاینه کننده به سرعت سر بیمار را 10 تا 20 درجه می چرخاند. اگر چشم ها به سرعت و به طور مکرر حرکت کنند و دوباره به بینی معاینه کننده ثابت نشوند، غیر طبیعی است. آزمایش مثبت نشان دهنده اختلال در رفلکس دهلیزی-چشمی است.
علل
شایع ترین علل سرگیجه که در مراقبت های اولیه دیده می شود BPPV، VN و بیماری منیر هستند (جدول 2). در حالی که بسیاری از علل سرگیجه خوش خیم هستند، علل جدی تری از جمله CVA، MS، تومورها، علل روان زا و فیستول پری لنفاتیک، به ویژه در بیمارانی که مسن تر هستند یا دارای عوامل خطر بیماری های عروقی هستند ، باید در نظر گرفته شوند .
جدول 2. شایع ترین تشخیص های افتراقی سرگیجه
تشخیص افتراقی
شروع و مدت هر حمله سرگیجه
عوامل تحریک کننده
ویژگی های خاص
یافته های معاینه فیزیکی
لابیرنتیت
چند ثانیه تا چند دقیقه
تغییر در وضعیت سر
وزوز گوش
کم شنوایی وجود دارد
نورونیت دهلیزی
ثانیه تا دقیقه
عفونت اخیر دستگاه تنفسی فوقانی
عدم تعادل، در حالی که نیستاگموس افقی یا چرخشی است، جهت جزء سریع از سمت ضایعه دور است.
عدم وجود کم شنوایی
سرگیجه وضعیتی حملهای خوشخیم
ثانیه ها
تغییر در وضعیت سر
موقعیتی
دیکس هالپایک
مثبت
بیماری منیر
ساعت
خود به خودی
کاهش شنوایی و وزوز گوش
ارزیابی شنوایی برای کاهش شنوایی حسی عصبی
BPPV
BPPV شایع ترین علت سرگیجه در مراقبتهای اولیه است که ناشی از تجمع بلورهای کلسیم در کانال نیم دایره خلفی است. این کریستال ها بر حرکت اندولنف در کانال های نیم دایره ای تأثیر می گذارند که باعث سرگیجه می شود. علائم کلاسیک BPPV دوره های کوتاه سرگیجه است که با حالت تهوع و نیستاگموس همراه است.
دوره های سرگیجه با تغییرات سریع در موقعیت سر ایجاد می شود. علائم می توانند هفته ها ادامه داشته باشند و پس از بهبودی عود کنند. نیستاگموس که در BPPV مشاهده می شود ماهیتی چرخشی دارد. مانور Dix-Hallpike برای تشخیص BPPV استفاده می شود. در مقابل، از مانور Epley می توان برای درمان BPPV (بسته 1) استفاده کرد. این روش در تلاش برای جدا کردن اتولیت ها از کانال های نیم دایره ای انجام می شود. موفقیت در تلاش اولیه 77 درصد و در تلاش های بعدی 100 درصد است.
بسته 1. مانور Epley برای درمان BPPV
بیمار را روی تخت بنشینید.
در حالی که گردن بیش از حد کشیده شده و از طرفی تا 45 درجه چرخیده است، از بیمار خواسته می شود که به پشت دراز بکشد.
بیمار باید به مدت یک دقیقه در وضعیت خوابیده به پشت بماند.
سر با چرخش جانبی 45 درجه به طرف مقابل چرخانده می شود و به مدت یک دقیقه در این حالت باقی می ماند.
سر، قفسه سینه و لگن به سمت پایین تا ۱۳۵ درجه متمایل می شوند (تقریباً دمرو) و این وضعیت به مدت یک دقیقه حفظ می شود.
به سرعت بیمار را در حالت عمودی بنشینید و سر او را به سمت آسیب دیده خم کنید.
این مانور در بیماران مبتلا به آسیب گردن، تنگی کاروتید و بیماری قلبی نباید انجام شود
لابیرنتیت حاد
گوش داخلی از لابیرنت استخوانی و غشایی تشکیل شده است. لابیرنتیت حاد التهاب این هزارتو است. این بیماری با سرگیجه و کاهش شنوایی همراه با عفونت ویروسی ظاهر می شود. عفونت گوش میانی می تواند به گوش داخلی سرایت کند و باعث لابیریتیت شود. طول مدت علائم از روز تا هفته متغیر است. کاهش شنوایی عامل اصلی تمایز بین لابیریتیت و BPPV است. به طور معمول، هیچ درمانی برای لابیریتیت لازم نیست. اما در صورت مشکوک بودن به لابیرنتیت چرکی، بیمار باید برای تخلیه عفونت گوش میانی به اورژانس ارجاع داده شود.
بیماری منیر
بیماری منیر یک علت ناشایع سرگیجه است. تصور میشود که به دلیل افزایش مایع در قسمت اندولنف حلزون ایجاد میشود که در نهایت کانالهای نیم دایرهای را تحت تأثیر قرار میدهد. در اکثر بیماران، علت ناشناخته است. بیماری منیر معمولا در زنان دیده می شود و بروز آن در مردان و زنان پس از 60 سالگی افزایش می یابد.
بیماری منیر به طور کلاسیک با دورههایی از سرگیجه که بیش از 20 دقیقه طول میکشد، وزوز گوش، کاهش شنوایی حسی عصبی و پری گوش ظاهر میشود. در نهایت کم شنوایی دائمی می شود. ادیومتری تون خالص مفیدترین تست برای ارزیابی کم شنوایی حسی عصبی است.
هیچ درمان شناخته شده ای برای بیماری منیر وجود ندارد و درمان عمدتاً علامتی است. بتاهیستین پایه اصلی درمان فعلی است. گزینه های درمان جراحی وجود دارد. با این حال، اکثر بیماران به اندازه کافی با درمان پزشکی مدیریت می شوند.
نورونیت دهلیزی
VN ناشی از التهاب عصب دهلیزی است. این التهاب قبل از عفونت ویروسی URTI یا هرپس زوستر ایجاد می شود و در اثر عواقب ناشی از سیستم ایمنی بدنبال بیماری ویروسی ایجاد می شود. معمولاً در بزرگسالان میانسال از هر دو جنس دیده می شود. VN اغلب در اپیدمی ها در طول شیوع عفونت های تنفسی رخ می دهد. مشخصه اصلی VN شروع حاد سرگیجه بدون کاهش شنوایی یا وزوز گوش است. مانند BPPV، علائم سرگیجه با تغییر در موقعیت سر تشدید می شود. از دست دادن تعادل در VN در مقایسه با سایر علل سرگیجه بارزتر است و بیماران معمولاً ممکن است با زمین خوردن مراجعه کنند.
در ابتدا، سرگیجه شدید است، دو تا سه روز طول میکشد و به دنبال آن بهبودی تدریجی وجود دارد که ممکن است دو تا شش هفته طول بکشد. استراحت در بستر و داروهای ضد استفراغ را می توان در 24 تا 72 ساعت اول استفاده کرد. می توان به بیماران اطمینان داد که علائم با گذشت زمان بهبود می یابند.
تحقیقات
آزمایش خون به طور معمول برای بیمارانی که با سرگیجه مراجعه می کنند تجویز نمی شود. با این حال، توصیه می شود که سطح گلوکز همه بیماران مبتلا به سرگیجه باید بررسی شود. آزمایشات رادیولوژیکی شامل توموگرافی کامپیوتری (CT)، تصویربرداری رزونانس مغناطیسی (MRI) یا آنژیوگرافی رزونانس مغناطیسی (MRA) در موارد زیر کاربرد دارند:
معاینه با یک ضایعه محیطی سازگار نیست
عوامل خطر برجسته برای CVA وجود دارد
علائم و نشانه های عصبی وجود دارد، یا
علائم سرگیجه با سردرد همراه است.
در این موارد مراجعه به متخصص مغز و اعصاب توصیه می شود.
درمان
درمان متناسب با علل خاص سرگیجه است. داروهای ضد استفراغ مانند بتاهیستین برای درمان علامتی سرگیجه حاد استفاده می شود. این داروها نباید طولانی مدت استفاده شوند. به بیماران باید در مورد عوارض جانبی خواب آلودگی، خشکی دهان و تاری دید هشدار داده شود. بنزودیازپین ها تجویز نمی شوند و به دلیل ماهیت اعتیادآور آنها باید از مصرف آنها اجتناب شود.
تغییرات سبک زندگی از جمله محدودیت نمک و پرهیز از الکل و قهوه توصیه می شود. ارزیابی و مدیریت خطر سقوط بیمار در سرگیجه مهم است. ارجاع به فیزیوتراپیست مجرب برای توانبخشی دهلیزی می تواند به پیشگیری از عود کمک کند. تمرینات تجویز شده توسط فیزیوتراپیست ها شامل حرکت دادن توپ های چشمی به سمت بالا و پایین و به پهلو در حالت خوابیده یا نشسته است. تمرینات تثبیت تعادل به بازیابی سریعتر فعالیت های عادی کمک می کند.
در صورت داشتن علائم سرگیجه مداوم، کاهش شنوایی پیشرونده، سردرد شدید مداوم، علائم مخچه یا اگر تشخیص واضح نباشد، بیماران باید برای بررسی تخصصی ارجاع شوند.
نکات کلیدی
سرگیجه یکی از تظاهرات رایج در طب عمومی است.
یک تاریخچه دقیق برای مشخص کردن ویژگی های علل مرکزی یا محیطی سرگیجه لازم است.
دلایل جدی از جمله CVA و MS باید در نظر گرفته شود.
معاینه فیزیکی شامل معاینه عصبی، قلبی عروقی، چشم و گوش است.
درمان مختص علت سرگیجه است.
نویسندگان
Sindhu Dommaraju MBBS، FRACGP، DCH، پزشک عمومی، دانشگاه نیوکاسل، کالاگان، NSW. kvdsindhu@gmail.com
Eshini Perera MBBS، BMedSci، MMed، MPH، FRACGP، Dermatology Registrar، دانشگاه ملبورن، پارک ویل، VIC
Australian Family Physician
به کوشش:
دکتر بابک پورقلیج
۱۵ آبان ۱۴۰۳
مقالات عمومی
آموزش همگانی
تازه
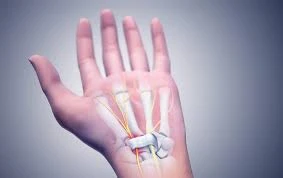
سندروم کارپال تونل، آشنای ناشناخته
سندرم تونل کارپال یکی از شایع ترین بیماری های دست است. در اثر فشار بر عصب مدیان در تونل کارپال مچ دست ایجاد می شود. تونل کارپال یک گذرگاه باریک است که توسط استخوان ها و رباط هایی در سمت کف دست احاطه شده است. هنگامی که عصب مدیان فشرده می شود، علائم می تواند شامل بی حسی، سوزن سوزن شدن و ضعف در انگشت شست و انگشتان باشد.
آناتومی مچ دست، شرایط سلامتی و احتمالاً حرکات مکرر دست میتواند به ایجاد سندرم تونل کارپال کمک کند.
درمان مناسب معمولا سوزن سوزن شدن و بی حسی را از بین می برد و عملکرد دست را بازیابی می کند.
علائم
علائم سندرم تونل کارپال معمولاً به تدریج شروع می شود و شامل موارد زیر است:
سوزن سوزن شدن و بی حسی: گزگز و بی حسی ممکن است در انگشتان یا دست ایجاد شود. معمولا انگشت شست، اشاره، وسط و حلقه تحت تاثیر قرار می گیرد، اما انگشت کوچک نه. ممکن است در این انگشتان احساس شوک الکتریکی داشته باشید. این علائم اغلب هنگام در دست گرفتن فرمان، تلفن یا روزنامه رخ می دهند یا ممکن است شما را از خواب بیدار کنند.
این حس همچنین می تواند از مچ دست تا بازو حرکت کند.
بسیاری از افراد برای کاهش علائم خود دست های خود را "بیرون می دهند". احساس بی حسی ممکن است در طول زمان تثبیت شود.
ضعف افراد مبتلا به سندرم تونل کارپال ممکن است دچار ضعف در دست و افتادن اجسام شوند. این ممکن است به دلیل بی حسی یا ضعف عضلات نیشگون انگشت شست باشد که توسط عصب میانی کنترل می شود.
چه زمانی باید به پزشک مراجعه کرد
اگر علائم سندرم تونل کارپال را دارید که با فعالیت های معمول و الگوهای خواب شما تداخل دارد، به پزشک خود مراجعه کنید. آسیب دائمی عصبی و عضلانی بدون درمان ممکن است رخ دهد.
علل
سندرم تونل کارپال در اثر فشار بر عصب مدیان ایجاد می شود.
عصب میانی از ساعد از طریق گذرگاهی در مچ دست به سمت دست میرود که به نام تونل کارپال شناخته میشود. عصب میانی به سمت کف انگشت شست و همه انگشتان به جز انگشت کوچک حس می دهد. این عصب همچنین سیگنال هایی را برای حرکت ماهیچه ها در اطراف پایه شست ارائه می دهد. این حرکت به عنوان عملکرد حرکتی شناخته می شود.
هر چیزی که عصب میانی را در فضای تونل کارپ فشار دهد یا تحریک کند ممکن است منجر به سندرم تونل کارپال شود. شکستگی مچ دست می تواند تونل کارپال را باریک کرده و عصب را تحریک کند. این امر همچنین ممکن است به دلیل تورم و التهاب ناشی از آرتریت روماتوئید یا سایر بیماری ها رخ دهد.
بسیاری از اوقات، هیچ دلیل واحدی برای سندرم تونل کارپال وجود ندارد. یا ممکن است علت آن مشخص نباشد. ممکن است ترکیبی از عوامل خطر در ایجاد این بیماری نقش داشته باشد.
عوامل خطر
عوامل متعددی با سندرم تونل کارپال مرتبط است. اگرچه ممکن است مستقیماً باعث سندرم تونل کارپال نشوند، اما ممکن است خطر تحریک یا آسیب به عصب میانی را افزایش دهند. این موارد عبارتند از:
عوامل تشریحی: شکستگی یا دررفتگی مچ دست می تواند فضای داخل تونل کارپال را تغییر دهد. آرتریت که باعث ایجاد تغییراتی در استخوان های کوچک مچ دست می شود، می تواند تونل کارپال را تحت تاثیر قرار دهد. این تغییرات می تواند به عصب مدیان فشار وارد کند.
افرادی که تونل های کارپال کوچکتری دارند ممکن است بیشتر به سندرم تونل کارپ مبتلا شوند.
جنسیت تعیین شده در بدو تولد: سندرم تونل کارپال به طور کلی در زنان شایع تر است. این ممکن است به این دلیل باشد که ناحیه تونل کارپال در زنان نسبتاً کوچکتر از مردان است. یا ممکن است به دلیل تأثیر هورمون ها بر روی پوشش تاندون ها در تونل کارپال باشد.
زنانی که سندرم تونل کارپال دارند نیز ممکن است نسبت به زنانی که این عارضه را ندارند تونل های کارپال کوچکتری داشته باشند.
شرایط آسیب رسان به اعصاب: برخی از بیماری های مزمن مانند دیابت، خطر آسیب عصبی از جمله آسیب به عصب مدیان را افزایش می دهند.
شرایط التهابی : آرتریت روماتوئید، نقرس و سایر بیماری هایی که باعث تورم می شوند و به نام التهاب شناخته می شوند، می توانند پوشش اطراف تاندون های مچ دست را تحت تاثیر قرار دهند. این می تواند به عصب مدیان فشار وارد کند.
داروها: برخی از مطالعات ارتباط بین سندرم تونل کارپال و آناستروزول (Arimidex)، دارویی که برای درمان سرطان سینه استفاده می شود، نشان داده اند.
چاقی: چاقی یک عامل خطر برای سندرم تونل کارپال است.
مایعات بدن تغییر می کند: احتباس مایع ممکن است فشار داخل تونل کارپال را افزایش داده و عصب مدیان را تحریک کند. این در دوران بارداری و یائسگی رایج است. سندرم تونل کارپال که با بارداری اتفاق میافتد، معمولاً بعد از بارداری به خودی خود بهبود مییابد.
سایر شرایط پزشکی: برخی شرایط، مانند اختلالات تیروئید، نارسایی کلیه و لنف ادم، ممکن است شانس ابتلا به سندرم تونل کارپ را افزایش دهند.
عوامل محل کار: کار با ابزارهای ارتعاشی یا روی خط مونتاژی که به حرکات مکرر نیاز دارد که مچ دست را خم می کند، ممکن است روی عصب میانی فشار ایجاد کند. چنین کاری همچنین ممکن است آسیب عصبی موجود را بدتر کند. اگر کار در محیط سرد انجام شود، فشار روی عصب می تواند بدتر شود.
با این حال، شواهد علمی متناقض است و این عوامل به عنوان علل مستقیم سندرم تونل کارپ اثبات نشده اند.
چندین مطالعه بررسی کرده اند که آیا ارتباطی بین استفاده از کامپیوتر و سندرم تونل کارپال وجود دارد یا خیر. برخی شواهد نشان می دهد که استفاده از ماوس، اما نه استفاده از صفحه کلید، ممکن است با سندرم تونل کارپ مرتبط باشد. شواهد با کیفیت و ثابت کافی برای حمایت از استفاده گسترده از رایانه به عنوان یک عامل خطر برای سندرم تونل کارپ وجود ندارد. با این حال، استفاده از کامپیوتر ممکن است باعث شکل متفاوتی از درد دست شود.
پیشگیری
هیچ استراتژی اثبات شده ای برای جلوگیری از سندرم تونل کارپال وجود ندارد، اما می توانید با این روش ها استرس روی دست ها و مچ دست ها را کاهش دهید:
نیروی خود را کاهش دهید و چنگال خود را شل کنید: به عنوان مثال، اگر کار شما شامل یک صندوق پول یا صفحه کلید است، به آرامی کلیدها را فشار دهید.
استراحت های کوتاه و مکرر داشته باشید: دست ها و مچ های خود را به آرامی کشش و خم کنید. در صورت امکان وظایف جایگزین را انجام دهید. این امر به ویژه در صورتی که از تجهیزاتی استفاده می کنید که ارتعاش دارند یا نیاز به اعمال نیروی زیادی از شما دارند بسیار مهم است. استراحت حتی برای چند دقیقه در هر ساعت می تواند تفاوت ایجاد کند.
مراقب فرم خود باشید: هنگام استفاده از صفحه کلید مچ دست خود را تا انتها به سمت بالا یا پایین خم نکنید. وضعیت وسط آرام با مچ دست ها موازی با زمین بهترین حالت است. صفحه کلید خود را در ارتفاع آرنج یا کمی پایین تر نگه دارید.
وضعیت بدن خود را بهبود بخشید: وضعیت نامناسب زمانی رخ می دهد که بدن خود را به گونه ای تنظیم کنید که به جای تنظیم ارتفاع و فاصله صفحه نمایش به یک وضعیت صحیح، صفحه کامپیوتر را مشاهده کند. وضعیت نامناسب، شانه ها را به جلو می برد، عضلات گردن و شانه را کوتاه می کند و اعصاب گردن را فشرده می کند. این می تواند باعث درد گردن شود و همچنین ممکن است دست ها و بازوها را آزار دهد.
ماوس کامپیوتر خود را عوض کنید: اطمینان حاصل کنید که استفاده از موس کامپیوتر شما راحت است و مچ شما را تحت فشار قرار نمی دهد.
دستان خود را گرم نگه دارید: اگر در محیط سرد کار می کنید، احتمال بروز درد و سفتی دست بیشتر است. اگر نمی توانید دما را در محل کار کنترل کنید، دستکش های بدون انگشت بپوشید که دست ها و مچ ها را گرم نگه می دارد.
تشخیص
برای تشخیص سندرم تونل کارپال، پزشک ممکن است از شما سوالاتی در مورد علائم تان بپرسد. همچنین ممکن است برای یافتن اینکه آیا سندرم تونل کارپال دارید یا خیر، به یک یا چند آزمایش نیاز دارید:
سابقه علائم: الگوی علائم شما در تشخیص مهم است. علائم سندرم تونل کارپال معمولاً هنگام در دست گرفتن تلفن یا روزنامه یا گرفتن فرمان رخ می دهد. آنها همچنین تمایل دارند در شب رخ دهند و ممکن است شما را از خواب بیدار کنند. یا ممکن است وقتی صبح از خواب بیدار می شوید متوجه بی حسی شوید.
اما عصب میانی به انگشت کوچک حس نمی دهد. اگر علائمی در آن انگشت دارید، ممکن است بیماری دیگری غیر از سندرم تونل کارپال داشته باشید.
معاینه فیزیکی: پزشک شما حس را در انگشتان دست و قدرت عضلات دست را آزمایش می کند.
خم کردن مچ دست، ضربه زدن روی عصب یا فشار دادن ساده بر روی عصب می تواند در بسیاری از افراد علائم ایجاد کند.
اشعه ایکس: ممکن است برای رد سایر علل درد مچ دست، مانند آرتریت یا شکستگی، نیاز به عکس برداری با اشعه ایکس از مچ دست آسیب دیده داشته باشید. با این حال، اشعه ایکس برای تشخیص سندرم تونل کارپ مفید نیست.
سونوگرافی: سونوگرافی مچ دست تصویری از تاندون ها و اعصاب ارائه می دهد. این می تواند به نشان دادن اینکه آیا عصب در حال فشرده شدن است کمک کند.
الکترومیوگرافی: این تست تخلیه های الکتریکی کوچک تولید شده در عضلات را اندازه گیری می کند. در طول این آزمایش، یک الکترود سوزنی نازک در ماهیچههای خاص قرار میگیرد تا فعالیت الکتریکی را هنگام انقباض و استراحت عضلات ارزیابی کند. این آزمایش می تواند آسیب به ماهیچه های کنترل شده توسط عصب مدیان را شناسایی کند. این آزمایش همچنین ممکن است موارد دیگر را رد کند.
مطالعه هدایت عصبی: در انواع الکترومیوگرافی، دو الکترود به پوست چسبانده می شود. یک شوک کوچک از عصب میانی عبور داده می شود تا ببیند آیا تکانه های الکتریکی در تونل کارپال کند می شوند یا خیر. این آزمایش ممکن است برای تشخیص بیماری و رد سایر موارد استفاده شود.
درمان
سندرم تونل کارپال را در اسرع وقت پس از شروع علائم درمان کنید. در مراحل اولیه، کارهای ساده ای که می توانید برای خودتان انجام دهید ممکن است علائم را از بین ببرد. به عنوان مثال:
استراحت های مکرر برای استراحت دست ها انجام دهید.
فعالیت هایی که علائم را بدتر می کند انجام ندهید.
از بسته های سرد برای کاهش تورم استفاده کنید.
سایر گزینه های درمانی شامل آتل مچ دست، داروها و جراحی است. اگر علائم خفیف تا متوسط را داشته باشید که کمتر از 10 ماه، می آیند و از بین می روند، آتل بندی و سایر درمان های محافظه کارانه به احتمال زیاد کمک کننده هستند.
اگر در دستان خود بی حسی دارید، از یک پزشک کمک بگیرید.
درمان غیر جراحی
اگر بیماری زود تشخیص داده شود، روشهای غیرجراحی ممکن است به بهبود سندرم تونل کارپال کمک کنند، از جمله:
آتل مچ دست: آتلی که مچ دست را در هنگام خواب ثابت نگه می دارد می تواند به تسکین علائم شبانه گزگز و بی حسی کمک کند. حتی اگر شما فقط در شب از آتل استفاده می کنید، می تواند به جلوگیری از علائم روز نیز کمک کند. اگر باردار هستید، آتل زدن در شب ممکن است گزینه خوبی باشد، زیرا برای موثر بودن نیازی به استفاده از هیچ دارویی ندارد.
داروهای ضد التهابی غیر استروئیدی (NSAIDs): NSAID ها مانند ایبوپروفن (Advil، Motrin IB، دیگران)، ممکن است در کوتاه مدت به تسکین درد ناشی از سندرم تونل کارپال کمک کنند.
با این حال، شواهدی مبنی بر اینکه این داروها سندرم تونل کارپال را بهبود می بخشند، وجود ندارد.
کورتیکواستروئیدها: پزشک شما ممکن است برای تسکین درد، یک داروی کورتیکواستروئیدی مانند کورتیزون به تونل کارپال تزریق کند. گاهی از سونوگرافی برای هدایت این تزریق ها استفاده می شود.
کورتیکواستروئیدها التهاب و تورم را کاهش می دهند که فشار روی عصب میانی را کاهش می دهد. کورتیکواستروئیدهای خوراکی به اندازه تزریق کورتیکواستروئید برای درمان سندرم تونل کارپ موثر در نظر گرفته نمی شوند.
اگر سندرم تونل کارپال ناشی از آرتریت روماتوئید یا آرتریت التهابی دیگری باشد، درمان آرتریت ممکن است علائم سندرم تونل کارپ را کاهش دهد. با این حال، این توسط تحقیقات ثابت نشده است.
عمل جراحی
آزادسازی تونل کارپال
اگر علائم شدید باشند یا به درمان های دیگر پاسخ ندهند، ممکن است جراحی مناسب باشد.
هدف از جراحی تونل کارپ، کاهش فشار با بریدن رباط فشار بر روی عصب مدیان است.
سه تکنیک مختلف در جراحی تونل کارپال استفاده می شود:
جراحی آندوسکوپی: یک جراح از یک دستگاه تلسکوپ مانند با یک دوربین کوچک به نام آندوسکوپ استفاده می کند. این به جراح اجازه می دهد تا داخل تونل کارپال را ببیند. جراح رباط را از طریق یک یا دو برش کوچک در دست یا مچ برش می دهد.
جراحی آندوسکوپی ممکن است باعث درد کمتری نسبت به جراحی باز در چند روز یا هفته اول پس از جراحی شود.
جراحی باز: جراح برشی را در کف دست روی تونل کارپال ایجاد می کند که به آن انسزیون نیز می گویند و از طریق برش رباط ، عصب را آزاد می کند.
جراحی با هدایت اولتراسوند: این جراحی شبیه به جراحی آندوسکوپی است، اما جراح از سونوگرافی برای دیدن عصب، تاندون ها، عروق و رباط استفاده می کند. سپس جراح رباط را یا با یک چاقوی کوچک یا با سیم بافته شده ای که از طریق سوزن وارد مچ می شود، برش می دهد.
قبل از جراحی، در مورد خطرات و مزایای هر تکنیک با جراح خود صحبت کنید. خطرات جراحی ممکن است شامل موارد زیر باشد:
رهاسازی ناقص رباط.
عفونت های زخم
تشکیل اسکار.
آسیب به اعصاب یا عروق خونی.
در طی فرآیند بهبودی پس از جراحی، بافتهای رباط به تدریج با هم رشد میکنند و در عین حال فضای بیشتری را برای عصب فراهم میکنند. این روند بهبود داخلی معمولاً چندین ماه طول می کشد، اما پوست در عرض چند هفته بهبود می یابد.
به احتمال زیاد جراح شما استفاده از دست را پس از بهبود رباط توصیه می کند. به آهستگی به استفاده کامل از دست برگردید و از حرکات شدید دست یا موقعیت های شدید مچ استفاده نکنید.
درد یا ضعف ممکن است از چند هفته تا چند ماه طول بکشد تا پس از جراحی برطرف شود. اگر علائم شما بسیار شدید بود، ممکن است پس از جراحی به طور کامل از بین نرود.
به کوشش:
دکتر بابک پورقلیج
۰۸ آبان ۱۴۰۳
مقالات عمومی
آموزش همگانی
تازه

سکته مغزی چیست؟
سکته مغزی چیست؟
سکته مغزی ایسکمیک زمانی رخ می دهد که خون رسانی به بخشی از مغز مسدود یا کاهش یابد. این کار از دریافت اکسیژن و مواد مغذی بافت مغز جلوگیری می کند. سلول های مغز در عرض چند دقیقه شروع به مردن می کنند. نوع دیگر سکته مغزی، سکته هموراژیک است. زمانی اتفاق می افتد که یک رگ خونی در مغز نشت یا ترکیده و باعث خونریزی در مغز شود. خون خارج شده فشار بر سلول های مغز را افزایش می دهد و به آنها آسیب می رساند.
سکته مغزی یک اورژانس پزشکی است. دریافت فوری درمان پزشکی بسیار مهم است. دریافت سریع کمک های فوری پزشکی می تواند آسیب مغزی و سایر عوارض سکته مغزی را کاهش دهد.
خبر خوب این است که افزایش آگاهی عمومی و شروع سریع درمان موجب کاهش مرگ و میر می گردد. درمانهای مؤثر همچنین میتوانند به جلوگیری از ناتوانی ناشی از سکته کمک کنند.
علائم
اگر ممکن است شما یا کسی که با او هستید سکته کرده باشد، به زمان شروع علائم توجه کنید. برخی از درمان ها زمانی مؤثرتر هستند که بلافاصله پس از شروع سکته مغزی انجام شوند.
علائم سکته مغزی عبارتند از:
مشکل در صحبت کردن و درک آنچه دیگران می گویند: فردی که دچار سکته مغزی می شود ممکن است گیج شود، کلمات را درست بیان نکند یا نتواند گفتار را درک کند.
بی حسی، ضعف یا فلج در صورت، بازو یا پا: این امر اغلب فقط یک طرف بدن را تحت تأثیر قرار می دهد. فرد می تواند سعی کند هر دو دست خود را بالای سر بلند کند. اگر یک دست شروع به افتادن کند، ممکن است نشانه سکته باشد. همچنین هنگام تلاش برای لبخند زدن ممکن است یک طرف دهان آویزان شود.
مشکلات بینایی در یک یا هر دو چشم: ممکن است فرد ناگهان در یک یا هر دو چشم دچار تاری یا سیاهی دید شود. یا ممکن است دچار دوبینی گردد.
سردرد. سردرد ناگهانی و شدید ممکن است از علائم سکته مغزی باشد. استفراغ، سرگیجه و تغییر در هوشیاری ممکن است همراه با سردرد رخ دهد.
مشکل در راه رفتن: فردی که دچار سکته مغزی می شود ممکن است دچار لغزش شود یا تعادل یا هماهنگی خود را از دست بدهد.
چه زمانی باید به پزشک مراجعه کرد
در صورت مشاهده هر گونه علائم سکته مغزی، حتی اگر به نظر می رسد که می آیند و می روند یا به طور کامل ناپدید می شوند، فوراً به پزشک مراجعه کنید . "سریع" فکر کنید و کارهای زیر را انجام دهید:
صورت: از فرد بخواهید لبخند بزند. آیا یک طرف صورت آویزان می شود؟
حرکت: از فرد بخواهید هر دو دست خود را بالا بیاورد. آیا یک دست به سمت پایین حرکت می کند؟ یا اینکه یک دست قادر به بلند شدن نیست؟
گفتار. از فرد بخواهید یک عبارت ساده را تکرار کند. آیا صحبت فرد نامفهوم است یا با معمول متفاوت است؟
زمان. اگر هر یک از این علائم را مشاهده کردید، فوراً با 911 یا کمک فوری پزشکی تماس بگیرید.
فوراً با 911 یا شماره اضطراری محلی خود تماس بگیرید. منتظر نمانید تا ببینید آیا علائم متوقف می شوند یا خیر. هر دقیقه مهم است هر چه سکته بیشتر درمان نشود، احتمال آسیب و ناتوانی مغزی بیشتر می شود.
اگر با کسی هستید که مشکوک به سکته مغزی است، در حالی که منتظر کمک اضطراری هستید، او را با دقت تماشا کنید.
علل
دو دلیل اصلی برای سکته مغزی وجود دارد. سکته مغزی ایسکمیک در اثر انسداد شریان مغز ایجاد می شود. سکته هموراژیک در اثر نشت یا ترکیدن یک رگ خونی در مغز ایجاد می شود. برخی از افراد ممکن است تنها یک اختلال موقتی در جریان خون به مغز داشته باشند که به عنوان حمله ایسکمیک گذرا (TIA) شناخته می شود. TIA علائم پایدار ایجاد نمی کند .
سکته مغزی ایسکمیک
سکته مغزی ایسکمیک
این شایع ترین نوع سکته مغزی است. زمانی اتفاق می افتد که رگ های خونی مغز باریک یا مسدود شوند. این امر باعث کاهش جریان خون می شود که به عنوان ایسکمی شناخته می شود. انسداد یا باریک شدن رگ های خونی می تواند ناشی از رسوبات چربی باشد که در رگ های خونی ایجاد می شود. یا ممکن است ناشی از لخته شدن خون یا سایر مواد زائد باشد که از طریق جریان خون، اغلب از قلب، عبور می کنند. سکته مغزی ایسکمیک زمانی اتفاق میافتد که رسوبات چربی، لختههای خون یا سایر مواد زائد در رگهای خونی مغز جمع شوند.
برخی تحقیقات اولیه نشان می دهد که عفونت COVID-19 ممکن است خطر سکته مغزی ایسکمیک را افزایش دهد، اما مطالعات بیشتری مورد نیاز است.
سکته هموراژیک
سکته هموراژیک زمانی رخ می دهد که یک رگ خونی در مغز نشت کرده یا پاره شود. خونریزی در داخل مغز، که به عنوان خونریزی مغزی شناخته می شود، می تواند ناشی از بسیاری از شرایطی باشد که بر رگ های خونی تأثیر می گذارد. عوامل مرتبط با سکته مغزی هموراژیک عبارتند از:
فشار خون بالا که تحت کنترل نیست.
درمان بیش از حد با داروهای رقیق کننده خون و یا همچنین مصرف داروهایی که به عنوان ضد انعقاد شناخته می شوند.
برآمدگی در نقاط ضعیف دیواره عروق خونی که به آنوریسم معروف است.
ضربه به سر، مانند تصادف رانندگی.
رسوب پروتئین در دیواره عروق خونی که منجر به ضعف در دیواره عروق می شود. این به آنژیوپاتی آمیلوئید مغزی معروف است.
سکته مغزی ایسکمیک که منجر به خونریزی مغزی می شود.
علت کمتر شایع خونریزی در مغز، پارگی ناهنجاری شریانی وریدی (AVM) است. AVM یک گره نامنظم از رگ های خونی با دیواره نازک است.
حمله ایسکمیک گذرا
حمله ایسکمیک گذرا (TIA) یک دوره موقت از علائم مشابه علائم سکته است. اما TIA آسیب دائمی ایجاد نمی کند. TIA ناشی از کاهش موقت خون رسانی به بخشی از مغز است. کاهش ممکن است تا پنج دقیقه طول بکشد. حمله ایسکمیک گذرا گاهی اوقات به عنوان سکته کوچک شناخته می شود.
TIA زمانی رخ می دهد که یک لخته خون یا رسوب چربی، جریان خون را به بخشی از سیستم عصبی کاهش داده یا مسدود کند.
حتی اگر فکر می کنید که TIA داشته اید، به دنبال مراقبت های اورژانسی باشید . تشخیص اینکه آیا دچار سکته مغزی شده اید یا TIA تنها بر اساس علائم ممکن نیست . اگر TIA داشته اید ، به این معنی است که ممکن است شریان منتهی به مغز تا حدی مسدود یا تنگ شده باشد. داشتن TIA خطر سکته مغزی را در آینده افزایش می دهد.
عوامل خطر
عوامل زیادی می توانند خطر سکته مغزی را افزایش دهند. عوامل خطر سکته مغزی بالقوه قابل درمان عبارتند از:
عوامل خطر سبک زندگی
اضافه وزن یا چاق بودن.
عدم تحرک بدنی
نوشیدن زیاد یا زیاده روی در الکل.
استفاده از داروهای غیرقانونی مانند کوکائین و مت آمفتامین.
عوامل خطر پزشکی
فشار خون بالا.
سیگار کشیدن یا قرار گرفتن در معرض دود دست دوم.
کلسترول بالا.
دیابت.
آپنه انسدادی خواب.
بیماری های قلبی عروقی، از جمله نارسایی قلبی، نقص ساختمانی قلبی، عفونت قلبی یا ریتم نامنظم قلب، مانند فیبریلاسیون دهلیزی.
سابقه شخصی یا خانوادگی سکته مغزی، حمله قلبی یا حمله ایسکمیک گذرا.
ابتلا به کووید 19 .
سایر عوامل مرتبط با خطر سکته مغزی عبارتند از:
سن - افراد 55 ساله یا بالاتر نسبت به افراد جوان در معرض خطر بیشتری برای سکته مغزی هستند.
نژاد یا قومیت - افراد آفریقایی آمریکایی و اسپانیایی تبار نسبت به سایر نژادها یا قومیت ها در معرض خطر بیشتری برای سکته هستند.
جنسیت - مردان بیشتر از زنان در معرض خطر سکته مغزی هستند. زنان معمولاً در هنگام سکته مغزی مسنتر هستند و احتمال مرگ آنها در اثر سکته بیشتر از مردان است.
هورمون ها - مصرف قرص های ضد بارداری یا هورمون درمانی که شامل استروژن است می تواند خطر را افزایش دهد.
عوارض
سکته مغزی گاهی اوقات می تواند باعث ناتوانی موقت یا دائمی شود. عوارض به مدت زمانی که مغز جریان خون ندارد و کدام قسمت تحت تأثیر قرار می گیرد بستگی دارد. عوارض ممکن است شامل موارد زیر باشد:
از دست دادن حرکت عضلانی که به عنوان فلج شناخته می شود. ممکن است در یک طرف بدن فلج شوید. یا ممکن است کنترل برخی از عضلات مانند عضلات یک طرف صورت یا یک بازو را از دست بدهید.
مشکل در صحبت کردن یا بلعیدن. سکته مغزی ممکن است بر عضلات دهان و گلو تأثیر بگذارد. این می تواند واضح صحبت کردن، قورت دادن یا خوردن را سخت کند. همچنین ممکن است با زبان، از جمله صحبت کردن یا درک گفتار، خواندن یا نوشتن مشکل داشته باشید.
از دست دادن حافظه یا مشکل در تفکر. بسیاری از افرادی که دچار سکته مغزی شده اند، مقداری از دست دادن حافظه را تجربه می کنند. دیگران ممکن است در فکر کردن، استدلال کردن، قضاوت کردن و درک مفاهیم مشکل داشته باشند.
علائم عاطفی افرادی که دچار سکته مغزی شده اند ممکن است در کنترل احساسات خود مشکل بیشتری داشته باشند. یا ممکن است دچار افسردگی شوند.
درد. درد، بی حسی یا سایر احساسات ممکن است در قسمت هایی از بدن که تحت تاثیر سکته قرار گرفته اند، رخ دهد. اگر سکته مغزی باعث از دست دادن احساس در بازوی چپ شود، ممکن است احساس سوزن سوزن شدن در آن بازو ایجاد شود.
تغییر در رفتار و مراقبت از خود. افرادی که دچار سکته مغزی شدهاند ممکن است گوشهگیرتر شوند. آنها همچنین ممکن است برای نظافت و کارهای روزانه به کمک نیاز داشته باشند.
پیشگیری
می توانید اقداماتی را برای جلوگیری از سکته انجام دهید. مهم است که عوامل خطر سکته مغزی خود را بشناسید و از توصیه های پزشک خود در مورد استراتژی های سبک زندگی سالم پیروی کنید. اگر سکته کرده اید، این اقدامات ممکن است به جلوگیری از سکته دیگر کمک کند. اگر یک حمله ایسکمیک گذرا (TIA) داشته اید، این مراحل می تواند به کاهش خطر سکته مغزی کمک کند. مراقبت های بعدی که در بیمارستان و پس از آن دریافت می کنید نیز ممکن است نقش داشته باشد.
بسیاری از راهبردهای پیشگیری از سکته مغزی همان راهبردهای پیشگیری از بیماری قلبی هستند. به طور کلی توصیه های سبک زندگی سالم عبارتند از:
کنترل فشار خون بالا، معروف به پر فشاری خون. این یکی از مهمترین کارهایی است که می توانید برای کاهش خطر سکته مغزی انجام دهید. اگر سکته کرده اید، کاهش فشار خون می تواند به پیشگیری از TIA یا سکته مغزی در آینده کمک کند. تغییرات سبک زندگی سالم و داروها اغلب برای درمان فشار خون بالا استفاده می شوند.
میزان کلسترول و چربی اشباع شده را در رژیم غذایی خود کاهش دهید. مصرف کمتر کلسترول و چربی، به ویژه چربی های اشباع شده و چربی های ترانس، ممکن است تجمع در شریان ها را کاهش دهد. اگر نمی توانید کلسترول خود را به تنهایی از طریق تغییرات رژیم غذایی کنترل کنید، ممکن است به داروهای کاهش دهنده کلسترول نیاز داشته باشید.
مصرف تنباکو را ترک کنید. سیگار کشیدن خطر سکته مغزی را برای افراد سیگاری و غیرسیگاری در معرض دود سیگار افزایش می دهد. ترک سیگار خطر سکته مغزی را کاهش می دهد.
دیابت را مدیریت کنید. رژیم غذایی، ورزش و کاهش وزن می تواند به شما کمک کند قند خون خود را در محدوده سالم نگه دارید. اگر عوامل سبک زندگی برای کنترل قند خون کافی نباشد، ممکن است برای شما داروی دیابت تجویز شود.
وزن سالم را حفظ کنید. اضافه وزن به سایر عوامل خطر سکته مغزی مانند فشار خون بالا، بیماری های قلبی عروقی و دیابت کمک می کند.
از یک رژیم غذایی سرشار از میوه و سبزیجات استفاده کنید. خوردن پنج وعده یا بیشتر میوه یا سبزیجات در روز ممکن است خطر سکته مغزی را کاهش دهد. رژیم غذایی مدیترانه ای که بر روغن زیتون، میوه، آجیل، سبزیجات و غلات کامل تاکید دارد، ممکن است مفید باشد.
به طور منظم ورزش کنید. ورزش های هوازی از بسیاری جهات خطر سکته مغزی را کاهش می دهند. ورزش می تواند فشار خون را کاهش دهد، سطح کلسترول خوب را افزایش دهد و سلامت کلی رگ های خونی و قلب را بهبود بخشد. همچنین به کاهش وزن، کنترل دیابت و کاهش استرس کمک می کند. به تدریج تا حداقل 30 دقیقه فعالیت بدنی متوسط در بیشتر یا تمام روزهای هفته انجام دهید. انجمن قلب آمریکا توصیه می کند 150 دقیقه فعالیت هوازی با شدت متوسط یا 75 دقیقه فعالیت هوازی شدید در هفته داشته باشید. فعالیت های با شدت متوسط می تواند شامل پیاده روی، دویدن، شنا و دوچرخه سواری باشد.
ترجیحا الکل ننوشید. نوشیدن مقادیر زیاد الکل خطر ابتلا به فشار خون بالا، سکته های مغزی ایسکمیک و سکته های هموراژیک را افزایش می دهد. الکل همچنین ممکن است با داروهای دیگری که مصرف می کنید تداخل داشته باشد. با پزشک خود در مورد آنچه برای شما مناسب است صحبت کنید.
درمان آپنه انسدادی خواب (OSA). OSA یک اختلال خواب است که باعث می شود چندین بار در طول خواب تنفس را برای مدت کوتاهی متوقف کنید. در صورت داشتن علائم OSA، متخصص مراقبت های بهداشتی شما ممکن است یک مطالعه خواب را توصیه کند . درمان شامل دستگاهی است که فشار مثبت راه هوایی را از طریق ماسک وارد میکند تا راه هوایی را هنگام خواب باز نگه دارد.
از داروهای غیرمجاز استفاده نکنید. برخی از داروهای غیرقانونی مانند کوکائین و مت آمفتامین از عوامل خطر برای TIA یا سکته مغزی هستند.
داروهای پیشگیرانه
اگر سکته مغزی ایسکمیک داشته اید، ممکن است به داروهایی برای کمک به کاهش خطر سکته مغزی دیگر نیاز داشته باشید. اگر TIA داشته اید ، داروها می توانند خطر ابتلا به سکته مغزی را در آینده کاهش دهند. این داروها ممکن است شامل موارد زیر باشد:
داروهای ضد پلاکت: پلاکت ها سلول هایی در خون هستند که لخته ایجاد می کنند. داروهای ضد پلاکت این سلول ها را کمتر چسبنده و احتمال لخته شدن را کمتر می کند. رایج ترین داروی ضد پلاکت استفاده شده آسپرین است. پزشک شما می تواند دوز مناسب آسپرین را برای شما توصیه کند.
اگر TIA یا سکته جزئی داشته اید ، ممکن است هم آسپرین و هم یک داروی ضد پلاکت مانند کلوپیدوگرل (پلاویکس) مصرف کنید. این داروها ممکن است برای مدتی برای کاهش خطر سکته مغزی دیگر تجویز شوند. اگر نمی توانید آسپرین مصرف کنید، ممکن است کلوپیدوگرل به تنهایی برای شما تجویز شود. تیکاگرلور (بریلینتا) یکی دیگر از داروهای ضد پلاکت است که می تواند برای پیشگیری از سکته مغزی استفاده شود.
داروهای رقیق کننده خون که به عنوان ضد انعقاد شناخته می شوند: این داروها لخته شدن خون را کاهش می دهند. هپارین یک ضد انعقاد سریع الاثر است که ممکن است برای کوتاه مدت در بیمارستان استفاده شود.
وارفارین کندتر (Jantoven) ممکن است در طولانی مدت استفاده شود. وارفارین یک داروی قوی رقیق کننده خون است، بنابراین باید آن را دقیقاً طبق دستور مصرف کنید و مراقب عوارض جانبی آن باشید. همچنین برای نظارت بر اثرات وارفارین به آزمایش خون منظم نیاز دارید.
چندین داروی جدیدتر رقیق کننده خون برای جلوگیری از سکته مغزی در افرادی که در معرض خطر بالایی هستند در دسترس است. این داروها عبارتند از دابیگاتران (پراداکسا)، ریواروکسابان (Xarelto)، آپیکسابان (Eliquis) و ادوکسابان (Savaysa). آنها سریعتر از وارفارین عمل می کنند و معمولاً نیازی به آزمایش خون یا نظارت منظم توسط پزشک ندارند. این داروها همچنین با خطر کمتر عوارض خونریزی در مقایسه با وارفارین همراه هستند.
توجه: در نظر داشته باشید که هیچ یک از این داروها بدون تجویز پزشک نباید بصورت خودسرانه مصرف یا مقدار آن کم یا زیاد گردد.
Robert D. Brown, Jr. MD, MPH
متخصص مغز و اعصاب
به کوشش:
دکتر بابک پورقلیج
۰۸ آبان ۱۴۰۳
مقالات عمومی
آموزش همگانی
تازه
اخبار معاونت آموزشی

نکاتی در مورد سکته مغزی
شعار روز جهانی سکته مغزی در 8 آبان ماه 1403:
"با ورزش بر سکته مغزی غلبه کنیم"
لطفا به این چند جمله خیلی بیشتر دقت کنیم :
- روزانه 500 نفر و سالیانه حدود 170 هزار نفر در کشور ایران دچار سکته مغزی می شوند.
- میانگین سن سکته مغزی در ایران 10 سال کمتر از میانگین جهانی است و به عبارتی
بروز سکته مغزی در افراد زیر 50 سال افزایش یافته است.
سکته مغزی یک بیماری مرگبار و دومین علت مرگ و میر در کشور است.
سکته مغزی شایعترین علت ایجاد ناتوانی در هم میهنان عزیز ماست.
10% افراد مسن، مبتلا به سکته مغزی می شوند.
و اما اینکه سکته مغزی در خیلی از موارد هم قابل پیشگیری و هم بخوبی قابل درمان است.
برای تشخیص زودرس سکته مغزی کلمه FAST را به خاطر بسپارید و با دیدن این علائم حتما" و فورا" با اورژانس تماس بگیرید.
Face: انحراف صورت
Arme: افتادگی بازو و دست
Speeche: اختلال تکلم
Time: زمان را از دست ندهید
به عبارتی شایعترین علائم سکته مغزی شامل انحراف و ضعف در عضلات صورت، ضعف و افتادگی در یک دست و پا، ناتوانی و اختلال در گفتار ، اختلال تعادل و دوبینی است.
و دیگر اینکه مهمترین عوامل خطر در سکته مغزی "دیابت کنترل نشده" ، "فشارخون بالا" ، "چربی خون بالا" ، "افزایش وزن" و "کم تحرکی" است.
بر همین اساس شعار جهانی سکته مغزی در سال 2024 چنین است :
"هر روز ورزش کرده و فعال باشیم تا بر سکته مغزی غلبه کنیم"
اما درمان سکته مغزی: مهم ترین اقدام در حلقه درمان موفق سکته مغزی رساندن بیمار طی 4 ساعت اولیه به مراکز درمانی است (زمان طلایی سکته مغزی)
در فرآیند سکته مغزی، در هر دقیقه دو میلیون سلو-ل مغزی و در هر ثانیه سی تا چهل هزار سلول مغزی به صورت برگشت ناپذیر از بین می روند.
و هر دقیقه که بیمار زودتر به مراکز درمانی خاص سکته مغزی برسد، احتمال بازگشت علائم و حتی بهبودی کامل ارگانهای درگیر، بیشتر است.
و لذا بیمار باید در زمان طلایی به مراکز درمانی منتخب منتقل شود.
در کشور حدود 110 مرکز جامع درمان سکته مغزی فعال می باشند. این بیمارستانها دارای کد 724 بوده و به عنوان مرکز جامع درمان سکته مغزی بطور شبانه روز فعالیت دارند.
و در شهر تهران مراکز جامع سکته مغزی حاد عبارتند از : شهدای تجریش – امام حسین (ع)- سینا- شریعتی – امام خمینی – حضرت رسول (ص) و فیروزگر.
دکتر محمدرضا عزیزی
متخصص مغز و اعصاب و ستون فقرات
مدیر آموزش سازمان نظام پزشکی کشور
۰۷ آبان ۱۴۰۳
تازه
اخبار معاونت آموزشی

جایزه سالیانه هوش مصنوعی ایران
به استحضار میرساند بنیاد ملی نخبگان با هدف ارتقای زیست بوم علم - فناوری - اقتصاد و مدیریت کشور و افزایش اثر گذاری اجتماع نخبگانی کشور بر این زیست بوم و با تاکید بر جریان سازی در فضای دانشجویی و دانش آموختگان برتر برای انجام فعالیت های ناظر به حل مسائل راهبردی کشور از طریق توسعه رویدادهای رقابتی مسئله محور که حول مسائل صنعت و جامعه شکل می گیرند، در قالب طرح شهید بابایی، حمایت می کند.
در این راستا استارت آپ استودیو AIMedic با همکاری جمعی از سازمانها و نهادهای مرتبط با توسعه فناوری و اشتغال زایی دانش بنیان (پژوهشگاه ارتباطات و فناوری اطلاعات دانشگاه شهید بهشتی وزارت تعاون، کار و رفاه اجتماعی، شبکه فن بازار ملی ایران نمایشگاه اینوتکس و با همراهی بخش خصوصی (مجموعه های های وب پارس آنلاین و نوروبیر)، در نظر دارد مسابقه ای تحت عنوان جایزه سالیانه هوش مصنوعی ایران (iAAA) را برای دانشجویان دانش آموختگان و سایر افراد علاقه مند برگزار نماید که این رویداد رقابتی در قالب طرح شهید بابایی بنیاد ملی نخبگان پذیرفته شده و مورد حمایت بنیاد قرار گرفته است. از اهداف این مسابقه میتوان به اشتغال زایی و مهارت افزایی دانشجویان و دانش آموختگان رشته های مهندسی و پزشکی، توسعه مهارتهای حوزه های علم داده یادگیری ماشین تحلیل داده مبتنی بر نیازهای واقعی کمک به ورود ابزارهای هوش مصنوعی به صنعت سلامت آموزش و توانمندسازی نیروهای مستعد برتر پشتیبانی و حمایت از دستاوردها تا دست یابی به محصول، برقراری ارتباط میان صنعت پزشکی و مهندسی شتابدهی و ورود فناوریهای نوظهور در صنعت سلامت و نیز جذب و استخدام نفرات برگزیده در صنایع مرتبط اشاره کرد.
در این رویداد برای افرادی که آشنایی کافی را با مباحث مرتبط ندارند دوره های آموزشی آنلاین و آفلاین در نظر گرفته شده است تا تمامی علاقه مندان بتوانند شرایط شرکت در این رقابت را داشته باشند و پس از آن، شرکت کنندگان به صورت تیمی و فردی در حوزه هوش مصنوعی در پزشکی با یکدیگر رقابت کرده و در نهایت به افراد و تیمهای برتر جوایز و تسهیلات مالی قابل توجهی اعطا خواهد شد.
شایان ذکر است متقاضیان ثبت نام می توانند از طریق شماره تماس 02191065237 و برای کسب اطلاعات بیشتر در مورد رویداد از طریق شماره تماس02191065160 ( دبیرخانه اجرایی جایزه ) و وبگاه مسابقه به نشانی www.iaaa.ai اقدام نمایند./
۳۰ آبان ۱۴۰۱
تازه

مسمومیتها: مبانی
َتعاریف
- مسموميت (Poisoning)
به هرگونه اختلال در عملكرد و يا ساختار ارگانيسم زنده كه در اثر ورود ماده سمی ايجاد شود، مسموميت گويند.
- سم (Poison)
ماده ای است سمی با منشا غیرزیستی که از طریق شیمیایی و یا فیزیکی باعث بروز آسیب، بیماری و یا مرگ در موجودات زنده می شود، مانند: جیوه.
- توکسین (Toxin)
ماده ای است سمي با منشا زیستی که توسط سلول و یا ارگانیسم های زنده تولید می شود، که معمولاً از جنس پروتئین مي باشد، مانند سم کزاز.
- زهر (Venom)
ماده ای است سمي که در بافت و یا غده ای اختصاصی در بدن جانوران تولید می شود. مانند سم مار
عوامل سمي
بیشترین تركيباتي كه مي توانند باعث بروز مسموميت شوند، عبارتند از:
- داروها مثلا به دنبال مصرف بيش از حد مقادير درماني و يا مصرف خودسرانه داروها
- مواد مخدر، محرک، توهم زاها، مشروبات الکلی و الکل های سمی
- مواد شوينده، پاك كننده و سفید کننده
- مواد آرايشي و بهداشتي
- هیدروکربن ها مانند نفت، گازوئيل و بنزين و .....
- سموم كشاورزي
- فلزات مانند سرب، جيوه و .....
- گازها مانند منوكسيدكربن، گاز شهري و .....
- گياهان و جانوران سمي
انواع مسموميت ها از نظر زمان بروز اثر و علایم و نشانه های بالینی
- مسمومیت های فوق حاد (Super Acute)
علایم و نشانه های مسمومیت در عرض چند ثانیه تا چند دقیقه بعد از ورود سم به بدن ظاهر می شوند، مانند مسمومیت با گاز سیانور
- مسمومیت های حاد (Acute)
علایم و نشانه های مسمومیت چند دقیقه تا چند ساعت پس از ورود سم به بدن ظاهر می گردند، مانند مسمومیت با بسیاری از داروها و یا مواد شیمیایی
- مسمومیت های مزمنChronic) )
علایم و نشانه های مسمومیت، متعاقب تماس طولانی مدت با مقادیر كم سم در مدت چند سال ظاهر می شوند، مانند بسیاری از مسمومیت های شغلی و یا محیطی.
انواع مسموميت ها از نظر علت بروز
- مسمومیت های تصادفی (Accidental)
این نوع از مسمومیت ها بیشتر در كودكان، افراد مسن و سالخورده مشاهده می شوند.
- مسمومیت های عمدی (Intentional)
شامل خودكشي (Suicide)، تمارض به خودکشی (Parasuicide)، مسمومیت ناشی از سوء مصرف مواد (Substance Abuse)، و مسمومیت های جنایی (Criminal Poisoning) می باشد.
- مسمومیت های شغلی (Occupational) / مسمومیت های صنعتی (Industrial)
این نوع از مسمومیت ها در افراد شاغل در محیط های کار صنعتی، کارخانجات و یا کشاورزان مشاهده می شوند.
- مسمومیت های محیطی (Environmental)
این نوع از مسمومیت ها بیشتر در جوامع آلوده مانند شهرهای بزرگ و صنعتی که دارای آلودگی محیط زیست از جمله آلودگی هوا، آب و ..... می باشند، مشاهده می شوند.
- مسمومیت های غذایی (Food poisoning)
این نوع از مسمومیت ها به دنبال مصرف آب و یا مواد غذایی آلوده ایجاد می شوند.
راه هاي ورود سم به بدن
- راه خوراكي
يكي از مهمترين و شايعترين راه هاي ورود سموم به بدن مي باشد.
- راه استنشاقي
دستگاه تنفس از دیگر راه های مهم ورود سمبه بدن مي باشد.
- راه پوستي و مخاطي
برخي از سموم از را ه پوست و يا مخاط جذب بدن می گردند.
- راه تزريقي
مانند تزريق وريدي، عضلاني، زير جلدي و يا داخل جلدي
- گزیدگی (Bite or Sting) / گزیدگی سمی (Envenomation)
ایجاد هرگونه سوراخ شدگی، بریدگی، خراشیدگی و یا پاره شدگی در سطح پوست و یا مخاط فرد مصدوم توسط جانوران را گزیدگی می نامند. اگر این گزیدگی با تلقیح زهر به داخل بدن مصدوم همراه باشد به آن گزیدگی سمی می گویند، مانند زنبور گزیدگی، عقرب گزیدگی و .....
به کوشش :
دکترشاهین شادنیااستاد سم شناسی بالینی و مسمومیتهاعضو گروه سم شناسی بالینی و مسمومیتها، دانشکده پزشکی دانشگاه علوم پزشکی شهید بهشتیرئیس بخش مراقبتهای ویژه مسمومینبیمارستان لقمان حکیم
- سازمان نظام پزشکی جمهوری اسلامی ایرانمعاونت آموزشی و پژوهشی
به کوشش:دکتر بابک پورقلیج
۱۴ اردیبهشت ۱۴۰۱
تازه

آیا خارمریم برای کبدچرب مفید است؟
درباره ترکیبات خارمریم (سیلیمارین) یا همان Milk Thistle شایعه زیاد است. در متون قدیمی ادعا شده است که مصرف این ماده برای کبد و کیسه صفرا مفید است. امروزه این ماده و قرصهایی که حاوی آن هستند به وفور برای بیماران دچار کبدچرب تجویز می شوند.
کبدچرب شایعترین مشکل کبدی در دنیاست. یک چهارم جمعیت جهان کبدچرب دارند. در میان بیماران دیابت نوع 2، شیوع کبدچرب 75% است. تاکنون هیچ دارویی نتوانسته کبدچرب را درمان کند، هرچند با توجه به شیوع فراوان این مشکل کبدی در دنیا، پژوهش های دامنه دار در سرتاسر جهان در دست انجام است و امید می رود طی 3 تا 5 سال آینده، داروهای اثربخشی برای درمان کبدچرب به بازار دارویی معرفی شود.
خار مریم در کبد چرب: آری یا نه ؟
خارمریم (Milk Thistle) به صورت تجاری در بازار دارویی ایران وجود دارد و با نامهای تجاری مختلف عرضه می شود. متاسفانه بسیاری از همکاران پزشک بدون اطلاع از شواهد و مستندات اثربخشی این ماده، آن را درمانی برای کبدچرب می دانند و برای بیماران تجویز می کنند. این در حالی است که هیچ شواهدی وجود ندارد که نشان دهد این ماده برای کبدچرب مفید باشد. تنها اثری که در مطالعات معدود و ضعیف انجام شده مشاهده شده آن است که مصرف این ماده، آنزیمهای کبدی را در خون کاهش می دهد.
آیا کاهش سطح آنزیمهای کبدی در خون مبتلایان به کبدچرب، نشانه ای از بهبود وضعیت کبد آنهاست؟این طور نیست. سطح خونی آنزیمهای کبدی در مبتلایان به کبدچرب، حتی بدون هیچ مداخله و درمانی، در طول زمان بالا و پایین می شود. از آن مهمتر، اگر یک فرد مبتلا به کبدچرب آنزیمهای بالا داشته باشد و در گذر زمان، بدون آن که کاهش وزن، فعالیت بدنی، و پرهیزهای غذایی (که تنها مداخلات موثر در درمان کبدچرب هستند) را در پیش گرفته باشد، سطح آنزیمهای کبدی او کاهش یابد، یکی از احتمالات مهم آن است که وضعیت کبد او 'بدتر' شده باشد و حتماً باید توسط پزشکان متخصص از نظر بیماری پیشرفته کبدی (فیبروز) و نزدیک شدن به سیروز کبدی بررسی شود.
مطالعات چه می گویند ؟
درباره خارمریم و داروهای حاوی آن، مقالات چندی به چاپ رسیده است. آخرین و معتبرترین مقاله ای که یک مرور سیستماتیک و متاآنالیز است و داده های 8 کارآزمایی تصادفی شده را تجمیع کرده و در مارچ 2021 در مجله Nutrition با ایمپکت فکتور 4.01 منتشر کرده است. در این مقاله مهم، مشخص شد که خارمریم تاثیری بر وزن افراد ندارد، آنزیمهای کبدی را (عمدتا ALT) می تواند کاهش دهد، اما اصلا معلوم نیست چربی کبد یا فیبروز کبد را هم کاهش می دهد یا احیاناً آنها را افزایش می دهد. همچنین در این مقاله به ضعیف بودن مطالعاتی که تاکنون درباره خارمریم و محصولات دارویی حاوی آن انجام شده اشاره شده و پزشکان و بیماران را به احتیاط در قضاوت درباره اثربخشی آن فراخوانده است.
تنها مداخله اثربخش در درمان کبدچرب که اثر آن در مطالعات متعدد به اثبات رسیده و حتی با کاهش فیبروز کبد همراه بوده، کاهش وزن به میزان 10 تا 15 درصد وزن بدن است. شواهدی وجود دارد که حتی اگر وزن کاهش نیابد، با رعایت رژیم غذایی و فعالیت بدنی، چربی کبد می تواند کاهش یابد، هرچند تاثیر این دو عامل در غیاب کاهش وزن، اندک است.
دکتر امیرعلی سهراب پورفوق تخصص گوارش و کبددانشیار دانشگاه علوم پزشکی تهران
- سازمان نظام پزشکی ج.ا.ایران معاونت آموزشی و پژوهشی
به کوشش:دکتر بابک پورقلیج
۱۴ اردیبهشت ۱۴۰۱
مقالات عمومی
دروغ ها
آموزش همگانی
تازه

نکات مهمی در مورد کرونا که شاید ندانید
مبتلایان به کرونایی که درمانها را از منزل پیگیری میکنند هیچ نیازی به استفاده از بخور سرد ندارند، استفاده از دستگاههای بخور سرد ضمن اینکه برای فرد هیچ فایدهای ندارد باعث افزایش انتقال بیماری میشود. با مرطوب کردن فضا تغییری در شرایط بیماران مبتلا به کرونا ایجاد نمیشود.
آنتی بیوتیک در گلودردهای ناشی از کووید ۱۹ هیچ تأثیری ندارد ضمن اینکه مصرف خودسرانه آنتی بیوتیک ها علاوه بر عوارض، مقاومت دارویی نیز ایجاد میکند. مبتلایان به کرونا تا جایی که امکان دارد از مصرف دارو خودداری کنید و با استفاده از مایعات و استراحت در منزل بیماری را پشت سر بگذارید.
استفاده خودسرانه کورتون و داروهای استروئیدی در درمان کرونا خصوصاً در روزهای ابتدایی آفت درمان این بیماران است. این داروها میتواند وضعیت مبتلایان را به مراتب حادتر کنند چراکه سیستم ایمنی بسیاری از افراد به صورت طبیعی میتواند با کرونا مبارزه کند، این در شرایطی است که داروهای حاوی کورتون سیستم ایمنی را ضعیف میکند.
استفاده از مایعات و استراحت کافی مهم است. بهترین درمانها در مراحل اولیه و خفیف ابتلاء به کرونا، همچنان همان درمانهای متداول مربوط به سرماخوردگی است.
کرونا برای برخی گروهها میتواند بسیار خطر آفرین باشد، افرادی که واکسن نزدهاند باید هرچه سریعتر در برابر کرونا واکسینه شوند، دسته دوم هم افراد دارای بیماری زمینهای هستند.
افرادی که ضعف سیستم ایمنی دارند، حتی با زدن واکسن هم در معرض ابتلاء به ویروس هستند و در برابر کرونا ایمنی کافی ندارند، خطرات ابتلاء و عوارض ناشی از کرونا برای گروههای در معرض خطر همچنان پا برجاست این افراد باید ضمن انجام واکسیناسیون همچنان پروتکلهای بهداشتی را رعایت کنند چرا که کوچکترین بی احتیاطی میتواند مشکلات جدی برای این گروهها در پی داشته باشد. اگر واکسن زدهاید و مجدداً به کرونا هم مبتلا شدهاید به مراتب احتمال انتقال به سایرین کمتر خواهد بود، چرا که لود ویروس پایینتر است.
افرادی که به رغم واکسیناسیون در برابر کرونا مجدداً به این ویروس مبتلا شدهاند، معمولاً فرم خفیفتری از بیماری را تجربه کردهاند، موضوعی که به وضوح در موج ششم دیده شده است.
دکتر پیام طبرسیرئیس بخش عفونی بیمارستان مسیح دانشوری
سازمان نظام پزشکی ج.ا.ایرانمعاونت آموزشی و پژوهشی
به کوشش:دکتر بابک پورقلیج
۰۹ فروردین ۱۴۰۱
