آخـریــن مطالب «دکتر بابک پورقلیج»
بیانیه who در مورد زیرشاخه های BQ.1 و XBB اُمیکرون

TAG-VE ، گروه مشاوره فنی سازمان جهانی بهداشت در مورد تکامل ویروس SARS-CoV-2 ، به عنوان بخشی از کار مداوم خود برای بحث در مورد آخرین شواهد و نگرانی ها برای ردیابی انواع Omicron و چگونگی تکامل آن در حال حاضر، با توجه به سطوح بالای مصونیت جمعیتی در بسیاری از محیطها و تفاوت کشورها در چشمانداز ایمنی، تشکیل جلسه داد. به طور خاص، پیامدهای سلامت عمومی در ظهور برخی از انواع Omicron، بهویژه XBB و زیرشاخههای آن (که به عنوان XBB* نشان داده میشوند)، و همچنین BQ.1 و زیرسویه های آن (با عنوان BQ.1*)، مورد بحث قرار گرفتند.
بر اساس شواهد موجود در حال حاضر، TAG-VE احساس نمیکند که فنوتیپ های کلی XBB* و BQ.1* به طور قابل توجه ایی نسبت به یکدیگر یا در قیاس با سایر سویه های Omicron با جهشهای منجر به فرار از سیستم ایمنی، از نظر پاسخ بهداشت عمومی ضروری، بعنوان انواع جدید مورد توجه ، متفاوت باشند.
دو رده فرعی همچنان بخشی از Omicron هستند و موجب نگرانی خواهند بود.
اگر پیشرفت قابل توجهی وجود داشته باشد که مستلزم تغییر در استراتژی بهداشت عمومی باشد، WHO فوراً به کشورهای عضو و مردم هشدار خواهد داد.
XBB*
XBB* فرم نوترکیبی از زیر سویه های BA.2.10.1 و BA.2.75 با شیوع جهانی 1.3٪ در پایان آذر ماه بوده و در 35 کشور جهان شناسایی شده است. TAG-VE داده های موجود در مورد ویژگی های رشد این زیرشاخه و برخی شواهد اولیه در مورد شدت بالینی و خطر عفونت مجدد از سنگاپور و هند و همچنین ورودی های سایر کشورها را مورد بحث قرار داد. افزایش گسترده ای در شیوع XBB* در پایش ژنومی منطقه ای وجود داشته اما هنوز به طور مداوم با افزایش عفونت های جدید مرتبط نشده است. در حالی که مطالعات بیشتری مورد نیاز است، داده های فعلی نشان نمی دهد که تفاوت های اساسی در شدت بیماری برای عفونت های XBB* وجود داشته باشد.
با این حال، شواهد اولیه ای وجود دارد که نشان می دهد در مقایسه با سایر زیرشاخه های Omicron در گردش ، خطر عفونت مجدد بیشتر است .
موارد عفونت مجدد در درجه اول محدود به کسانی بود که یک عفونت اولیه پیش از Omicron داشتند. در حال حاضر، هیچ داده ای برای حمایت از فرار از پاسخ های ایمنی اخیر ناشی از سایر سویه های Omicron وجود ندارد.
این موضوع که افزایش فرار ایمنی XBB* برای ایجاد امواج جدید عفونت کافی است یا خیر، به نظر می رسد به چشم انداز ایمنی منطقه ای بستگی دارد که خود تحت تأثیر اندازه و زمان امواج قبلی Omicron و همچنین پوشش واکسیناسیون COVID-19 قرار دارد.
BQ.1*
BQ.1* زیرشاخه ای از BA.5 است که حامل جهش های خوشه ای در برخی از سایت های آنتی ژنی کلیدی از جمله K444T و N460K است. علاوه بر این جهش ها، زیر سویه BQ.1.1 حامل یک جهش خوشه ای اضافی در یک سایت آنتی ژنی کلیدی (یعنی R346T) است. این زیر سویه در پایان آذر ماه دارای شیوع 6٪ بوده و در 65 کشور شناسایی شده است.
در حالی که هیچ داده ای در مورد شدت یا فرار ایمنی از مطالعات روی انسان وجود ندارد، BQ.1* رشد قابل توجهی را نسبت به سایر زیرشاخه های Omicron در گردش در بسیاری از کشورها از جمله اروپا و ایالات متحده نشان می دهد، و بنابراین نظارت دقیق را طلب می کند.
این احتمال وجود دارد که این جهشهای اضافی امکان فرار ایمنی را نسبت به سایر زیرشاخههای Omicron در گردش ایجاد کرده باشد و بنابراین خطر بالای عفونت مجدد، احتمالی است که نیاز به بررسی بیشتر دارد.
در حال حاضر هیچ داده اپیدمیولوژیکی وجود ندارد که نشان دهنده افزایش شدت بیماری باشد.
تأثیر تغییرات ایمونولوژیکی مشاهده شده بر فرار واکسن هنوز مشخص نیست. بر اساس دانش موجود در حال حاضر، محافظت توسط واکسن ها (هم شاخص و هم واکسن های دو ظرفیتی اخیراً معرفی شده) در برابر عفونت ممکن است کاهش یابد، اما هیچ تاثیر عمده ای بر محافظت در برابر بیماری شدید پیش بینی نشده است.
خلاصه کلی
نوع نگران کننده Omicron نوع غالبی است که در سطح جهانی در گردش است و تقریباً تمام توالی های گزارش شده به WHO را شامل می شود. در حالی که ما در حال بررسی تنوع ژنتیکی گسترده ای از زیرشاخه های Omicron هستیم، آنها در حال حاضر نتایج بالینی مشابهی با تفاوت هایی در پتانسیل فرار ایمنی را نشان می دهند .
تأثیر بالقوه این گونه ها به شدت تحت تأثیر چشم انداز ایمنی منطقه ای است. در حالی که عفونتهای مجدد به نسبت فزایندهای از همه عفونتها تبدیل شدهاند، این امر عمدتاً در پسزمینه عفونتهای اولیه غیر Omicron دیده میشود. کاهش پاسخ ایمنی از امواج اولیه عفونت اُمیکرون و تکامل بیشتر انواع آن ، این احتمال را بوجود میآورد که عفونت مجدد ممکن است افزایش یابد.
نقش TAG-VE این است که اگر گونهای با فنوتیپ کاملاً متفاوت (مثلاً گونهای که میتواند باعث بیماری شدیدتر شود یا منجر به امواج اپیدمی بزرگی شده و بار سیستم مراقبتهای بهداشتی را افزایش دهد) در حال ظهور است و یا احتمالاً ایجاد میشود، به WHO هشدار دهد. TAG-VE احساس نمیکند که فنوتیپ کلی XBB* و BQ.1* به اندازه کافی از یکدیگر یا از سایر زیرسویه های Omicron با جهشهای فرار ایمنی اضافی، از نظر رویکرد بهداشت عمومی ضروری متفاوت باشند اما وضعیت به طور مرتب مورد ارزیابی مجدد قرار خواهد گرفت. ما متذکر می شویم که این دو رده فرعی بخشی از Omicron باقی می مانند، که یک نوع نگرانی با پتانسیل پیشرفت بسیار بالای عفونت مجدد و نیاز به تجدید واکسیناسیون است.
در حالی که تا کنون هیچ شواهد اپیدمیولوژیکی وجود ندارد که نشان دهد این زیرشاخهها در مقایسه با سایر زیرشاخههای Omicron منجر به ایجاد خطر بیشتری خواهند شد، اما متذکر میشویم که این ارزیابی بر اساس دادههای کشورهای خاصی است و ممکن است به طور کامل به سایر مناطق قابل تعمیم نباشد. تلاش های گسترده و سیستماتیک مبتنی بر بررسی های آزمایشگاهی برای انجام چنین تصمیماتی با سرعت و و فوریت و با قابلیت تفسیر جهانی مورد نیاز است.
WHO به نظارت دقیق سویه های XBB* و BQ.1* به عنوان بخشی از Omicron ادامه خواهد داد و از کشورها می خواهد که با هوشیاری، به نظارت و گزارش توالی ها، و همچنین انجام تجزیه و تحلیل مستقل و مقایسه ای از زیرشاخه های مختلف Omicron ادامه دهند.
TAG-VE به طور منظم تشکیل می شود و به ارزیابی داده های موجود در مورد قابلیت انتقال، شدت بالینی، و پتانسیل فرار ایمنی انواع مختلف، از جمله تأثیر بالقوه بر تشخیص، درمان، و اثربخشی واکسن ها در پیشگیری از عفونت و/یا بیماری شدید ادامه می دهد.
منبع : WHO
 سازمان نظام پزشکی ج.ا.ایران
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزش و پژوهش
به کوشش :
دکتر بابک پورقلیج

XBB ، زیرسویه ی جدید اُمیکرون

 دکتر امیرعلی سهراب پور
دکتر امیرعلی سهراب پور
فوق تخصص بیماریهای گوارش و کبد
خلاصه
1️⃣ براساس دادههای CDC، زیرسویه XBB.1.5 اومیکرون، در هفته گذشته تقریباً دو برابر شده و اکنون حدود 41 درصد از موارد جدید در ایالات متحده را شامل می شود.
2️⃣ زیرسویه XBB.1.5 بسیار ایمن گریز است و شواهد حاکی از آن است که بهتر از سایر اعضای خانواده فرعی XBB به سلولها متصل می شود.
3️⃣ دانشمندان دانشگاه کلمبیا هشدار دادهاند که ظهور زیرسویههایی مانند خانواده XBB میتواند منجر به افزایش موارد ابتلا و همچنین موارد ابتلای مجدد شود.
دانشمندان می گویند که زیرسویه XBB.1.5 اومیکرون به سرعت در ایالات متحده در حال غلبه بر سایر انواع ویروس است، زیرا به شدت ایمنی گریز است و به نظر می رسد در اتصال به سلول ها نسبت به انواع مرتبط موثرتر است.
بر اساس داده های منتشر شده در روز جمعه توسط CDC، زیرسویه XBB.1.5 اکنون حدود 41 درصد از موارد جدید در سراسر ایالات متحده را شامل می شود و شیوع آن در هفته گذشته تقریباً دو برابر شده است. در هفته گذشته، این زیرسویه 21.7 درصد موارد را در ایالات متحده تشکیل می داد.
دانشمندان و مقامات سلامت عمومی ماههاست که خانواده فرعی XBB را به دقت زیر نظر گرفتهاند، زیرا این سویهها دارای جهشهای زیادی هستند که میتوانند واکسنهای کووید-۱۹، از جمله بوسترهای موجود علیه اومیکرون را کماثر کند و باعث موارد ابتلای جدید شود.
خانواده XBB اولین بار در ماه اوت در هند شناسایی شد و به سرعت در آنجا و همچنین در سنگاپور غالب شد؛ از آن زمان به خانواده ای از زیرسویه ها از جمله XBB.1 و XBB.1.5 تبدیل شده است. اندرو پکوس Andrew Pekosz، ویروس شناس در دانشگاه جان هاپکینز، می گوید که XBB.1.5 با اعضای خانواده خود متفاوت است زیرا دارای یک جهش اضافی است که باعث می شود بهتر به سلول ها متصل شود. پکوس گفت: «ویروس باید محکم به سلولها بچسبد تا در ورود کارآمدتر باشد و این میتواند به ویروس کمک کند تا در آلوده کردن افراد کارآمدتر باشد.»
یونلونگ ریچارد کائو Yunlong Richard Cao، دانشمند و استادیار دانشگاه پکن، روز سه شنبه داده هایی را در توییتر منتشر کرد که نشان می دهد XBB.1.5 نه تنها به اندازه نوع XBB.1 از آنتی بادی های محافظ فرار می کند، بلکه در اتصال به یک گیرنده کلیدی سلولها نیز قویتر عمل می کند.
دانشمندان دانشگاه کلمبیا، در مطالعهای که اواسط دسامبر 2022 در مجله Cell منتشر شد، هشدار دادند که افزایش زیرمجموعههایی مانند XBB میتواند کارآیی واکسنهای فعلی کووید-19 را بیشتر به خطر اندازد و منجر به افزایش موارد ابتلا و همچنین ابتلای مجدد شود. دانشمندان مقاومت زیرسویههای XBB در برابر آنتیبادیهای ناشی از واکسیناسیون و ابتلا را «هشدارکننده» توصیف کردند. دانشمندان دریافتند که زیرسویههای XBB در گریز از ایمنی حتی از زیرسویههای BQ هم قویتر عمل می کنند.
منبع : CNBC
از همین نویسنده :
توصیه های تغذیه ای در کبد چرب.
مطالب مرتبط:
BA.4 و BA.5 : دو سویه جدیدتر اُمیکرون نیز از راه رسیدند
آیا سازمان جهانی بهداشت در مورد سویه XE کرونا هشداری داده است؟
 سازمان نظام پزشکی ج.ا.ایران
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزش و پژوهش
به کوشش :
دکتر بابک پورقلیج

بیماری دست،پا و دهان

 دکتر سویل عبدالمحمدیان
دکتر سویل عبدالمحمدیان
متخصص کودکان و نوزادان
عضو هیأت علمی دانشگاه علوم پزشکی تهران
بیماری دست پا دهان، یک بیماری ویروسی است که توسط ویروس های خانواده انتروویروس و کوکساکی ویروس ایجاد می شود و خود را به شکل بثورات جلدی در دست ها و پاها و گاهاً سایر نقاط بدن، همراه با ضایعات مخاط دهان نشان می دهد.
انتقال بیماری
انتقال این بیماری به صورت فرد به فرد و از طریق تماس مخاط دهان با ترشحات تنفسی فرد بیمار، یا تماس با مایع داخل وزیکول و تاول فرد بیمار است. بیمار مبتلا می تواند ویروس را به مدت ۶ هفته یا بیشتر از طریق مدفوع دفع کند، ولی انتقال ویروس از طریق ترشحات تنفسی حدوداً تا یک ماه پس از ابتلا بطول می انجامد. کودک مبتلا حدود ۷ روز ناقل این بیماری می باشد.
اپیدمیولوژی
این بیماری در سراسر جهان دیده شده است. شیوع آن در مهدکودک ها، مدارس، اردوهای تابستانی، بخش های بیمارستانی و سربازخانه ها به وفور دیده می شود. انتقال بیماری بین اعضای خانواده شایع است. شایعترین سن ابتلا، سنین شیرخوارگی، و در سنین کودکی به ویژه زیر ۵ تا ۷ سال می باشد. هرچند در سن بالاتر نیز گزارش شده است. شایع ترین زمان بروز بیماری فصل تابستان و اوایل پاییز است.

علائم بالینی
حدود ۳ تا ۵ روز پس از تماس با ویروس، علائم بیماری بروز می کند.کودکانی که قادر به صحبت کردن نیستند، بیماری را به شکل امتناع از غذا خوردن و تب زیر ۳۸.۳ درجه سانتیگراد نشان می دهند. اگر کودک قادر به صحبت کردن باشد، از درد در ناحیه دهان و گلو شکایت دارد. گاهاً درد شکم، تهوع و اسهال نیز دیده می شود.
در معاینه ضایعات دهانی بیشتر روی زبان و مخاط دهان (و بطور کمتر شایع روی لثه و کام) دیده می شود. اغلب ضایعات روی زبان کوچک و لب و لوزه ها نیز دیده می شوند. این ضایعات قرمز رنگ به وزیکول های تاولی ریزی به قطر 1-5 میلیمتر تبدیل میشوند که هاله قرمزی اطراف آن ها را احاطه کرده است. وزیکول ها به زودی پاره شده و زخم های سطحی با قاعده ای خاکستری- زرد و حاشیه ای قرمز را ایجاد می کنند. ضایعات پوستی غیرچرکی و غیردردناک هستند که در عرض 3-4 روز خوب می شوند. این ضایعات پوستی دست (سطح پشتی دست ها و انگشتان و نواحی بین انگشتی و کف دست ها) و پا (سطح پشتی پاها و انگشتان و کناره خارجی پاها و کف و پاشنه پا) را درگیر می کنند. همچنین درگیری باسن و قسمت فوقانی ران نیز دیده می شود. درگیری صورت و تنه کمتر شایع می باشد.

عوارض
این بیماری عوارض جدی خاصی ندارد. ندرتاً در صورت ابتلا به سویه های خاصی از انتروویروس ها می تواند بیماری شدیدی ایجاد کند که از طریق اختلال در تغذیه سبب ایجاد کم آبی، انسفالیت، مننژیت ویروسی، بیماری التهابی قلب، التهاب لوزالمعده، سقط جنین، زخم ملتحمه، و به صورت دیررس ریزش ناخن ها 3-8 هفته بعد از شروع بیماری شود.
تشخیص
تشخیص این بیماری به صورت بالینی انجام می شود و نیاز به تست های تشخیصی خاصی نیست، مگر در مواردی که عوارض شدید بیماری بروز کنند.
تشخیص های افتراقی
یکی از تشخیص های افتراقی ضایعات آفتی هستند. باید دانست که ضایعات آفتی دردناک هستند، قاعده ای خاکستری رنگ دارند و ضایعات پوستی همراه ندارند.
از تشخیص های افتراقی دیگر ژینژیوواستوماتیت هرپسی اولیه می باشد. شروع این بیماری با تب و بی اشتهایی و تحریک پذیری و بی حالی و سردرد می باشد که در ادامه ضایعات دهانی قرمز رنگ همراه با تورم لثه و وزیکول های گروهی ایجاد می شود. لثه به راحتی خونریزی می کند. زخم های بزرگی ناشی از پاره شدن وزیکول ها و به هم پیوستن آنها ایجاد می شود که می تواند توسط بافت اسکار پوشانیده شود. در این بیماری مخاط دهان، زبان، لثه، کام سخت، حلق، لب و پوست دور دهان همگی درگیر هستند. شاید در این بیماری ضایعات پوستی در نقاط دیگر بدن نیز دیده شود، ولی باید دانست که در این بیماری ضایعات پوستی یک طرفه هستند. این در حالی است که ضایعات پوستی ناشی از بیماری دست پا دهان دوطرفه هستند.
از تشخیص های افتراقی دیگر نیش حشرات هستند که در این صورت باسن و ناحیه تناسلی و اطراف مقعد و زیر بغل درگیر نیستند و فقدان ضایعات دهانی افتراق دهنده است.
تشخیص افتراقی دیگر آبله مرغان می باشد که افتراق آن نیز با خارش ضایعات پوستی می باشد.
تشخیص افتراقی دیگر ضایعات خارش دار ثانویه به عفونت های قارچی نظیر انواع کچلی می باشد که افتراق این بیماری نیز با خارش ضایعات است.
تشخیص افتراقی دیگر درماتیت تماسی می باشد که یک نوع واکنش آلرژیک ناشی از تماس مستقیم پوست با ماده ایجاد کننده حساسیت است. حاشیه ضایعات نامشخص است و صرفاً در محل تماس پوست با ماده آلرژن ایجاد می شود. افتراق این بیماری نیز با خارش ضایعات است.
تشخیص افتراقی دیگر اریتم مولتی فرم می باشد که بیشتر در سنین بالا دیده می شود.
تشخیص افتراقی دیگر اگزما هرپتیکوم است که ناشی از عفونت پوستی با ویروس های خانواده هرپس در بیماران مبتلا به اگزما می باشد. در این بیماری وزیکول هایی در محل اگزمای قبلی دیده می شود که می تواند عفونی شده و مناطق بزرگ زخمی و خونریزی دهنده ایجاد کند. منطقه درگیر دردناک است و اغلب بیماران تب دارند.

سیر بالینی
سیر بیماری دست پا دهان خفیف است و علائم معمولا در عرض 7-10 روز بهبود می یابند. به ندرت در صورت ابتلا به سویه های خاصی از انتروویروس علائم شدید عصبی، تنفسی، قلبی عروقی و ندرتاً مرگ دیده می شود.
درمان
درمان بیماری دست پا دهان حمایتی می باشد. نیازی به تجویز داروهای ضد ویروسی نیست، و بیماران ندرتاً در صورت بروز عوارض شدید نیازمند بستری هستند. موارد مورد نیاز به بستری شامل عدم توانایی در تغذیه، کم آبی، عوارض عصبی مثل انسفالیت، مننژیت و فلج شل، عوارض قلبی مثل میوکاردیت و در موارد شک به اگزما هرپتیکوم می باشد. درمان حمایتی شامل تجویز بروفن یا استامینوفن برای کنترل درد و تب می باشد. تجویز ترکیبات موضعی حاوی لیدوکائین خوراکی توصیه نمی شود. همچنین تجویز ترکیبات موضعی دیگر مثل دیفن هیدرامین، کائولین و پکتین توصیه نشده است.
پیشگیری
رعایت بهداشت دست مهمترین رکن پیشگیری از ابتلا به این بیماری می باشد. سطوح در معرض تماس با ترشحات تنفسی یا گوارشی بیمار مبتلا باید ضدعفونی شوند. مراقبان کودک مبتلا باید حین و بعد از تعویض پوشک بهداشت دست را رعایت کنند. استراحت در منزل برای کودکانی که تاول های باز زیادی دارند (برای جلوگیری از عفونت پوستی ثانویه) یا آبریزش شدید ناشی از ضایعات دهانی دارند ممکن است ضروری باشد. تا زمان اتمام علایم بیماری رعایت احتیاطات تماسی ضروری است.
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزشی و پژوهشی
به کوشش:
دکتر بابک پورقلیج

فرسودگی شغلی

 دکتر حسن رودگری
دکتر حسن رودگری
مدیر پژوهش سازمان نظام پزشکی
بسیار مهم است که بر فرسودگی شغلی غلبه کنید بخصوص اگر مدیر هستید و یا در یک شغل حساس و حیاتی مثل کادرهای درمان شاغلید.
بیشترین علت فرسودگی شغلی فشار کار، استرس های کنترل نشده کاری، ضرب الاجل های کاری و ساعات طولانی کار است که باعث خستگی مفرط میشوند. لذا فرد از لحاظ جسمی و ذهنی کاملا درگیر و کلافه و زمین گیر میشود.
البته از نظر بالینی فرسودگی شغلی هنوز یک اصلاح پزشکی مستقل از استرس نیست اما قطعا یک نتیجه ناشی از فرآیندهای غلط و کنترل نشده پر از استرس می باشد که می تواند در صورت عدم مدیریت موثر، شغل و حتی زندگی فرد را فلج و متلاشی کند.
در کشورهای غربی حدود ۷٪ کل شاغلین در همه حرفه ها دچار فرسودگی هستند که ممکن است در کشورهای شرقی متفاوت باشد. البته در برخی مشاغل این آمار بالاتر است مثلا در دستیاران پزشکی تا ۵۰٪ و در حسابدارها و مالی چی ها تا ۸۵٪ هم می رسد که بسیار خطرناک است. طبیعتا شرایط محیط زندگی، اقتصاد، امنیت، رفاه و شاخصه های عمومی یکجامعه هم در سرعت ایجاد و پیشرفت فرسودگی می توانند موثر باشند.
مطالعات نشان داد که برخی بیماریها نیز مرتبط با فرسودگی شغلی می باشند که اثرات متقابل بر یکدیگر دارند، همانند فشارخون، بیماربهای عروق کرونر قلب، اختلالات خواب، افسردگی و اضطراب که گاهی منجر به استفاده از دخانیات و یا سوء مصرف الکل و مواد مخدر و دارو می شوند. حتی دیده شده که فرسودگی شغلی بر روی احساسات و عواطف و باروری نیز اثر گذاشته است.
در مجموع فرسودگی بر کیفیت زندگی فردی، زناشویی (عاطفی، خلقی و جنسی)، اجتماعی و شغلی اثری عمیق می گذارد و آنها را دچار اختلال میکند.
می توان به لحاظ شکلی گفت که فرسودگی شغلی از سه جزء تشکیل شده است:
▪︎خستگی مفرط که هسته اساسی فرسودگی را می سازد و آثار عمیق جسمی، ادراکی و احساسی دارد و در محل کار، این ها بر کیفیت کار و مثبت بودن فرد اثر مستقیم می گذارند.
▪︎بدگمانی و بدبینی(cynisim) باعث اختلال در کیفیت و مهارت تعامل افراد با دیگران می شود و فرد را از شغلش، همکارانش، پروژه هایش و ارباب رجوع دور میکند و نگرشش را به آن ها منفی مینماید. این وضعیت عمدتا ناشی از حجم بالای کار است، هرچند تعارضات و درگیری های درون سازمانی، بی عدالتی و عدم بها دادن به فرد در فرآیندهای تصمیم گیری در محل کار از دیگر عوامل هستند.
▪︎جز سوم احساس بیهودگی است که اشاره به حسی از بی کفایتی و فقدان مفید بودن دارد و فرد در این مرحله احساس میکند استعدادها و مهارتهایشان هرز می رود و نگران است که در زمان و مکانی که لازم باشد نتواند از پس کار و مسئولیت برآید. این حس عمدتا به دنبال دو حس قبلی می آید.
چه کنیم؟
معمولا عوامل محیط شغلی عامل اصلی فرسودگی است لذا شاید تغییر شغل، تیم همکار و یا سطح سازمانی فرد به پیشگیری کمک کند.
برای مدیریت فرسودگی شغلی اصل اول اهمیت دادن به وجود، جسم، روح، احساسات، عواطف، ظرفیت ها خود است و باید مواظب خوراک، خواب، فعالیت بدنی خود بوده و توجه ویژه به تفریحات، ارتباطات اجتماعی و دوستان، ریلکسیشن، خواندن مجلات و اخبار مورد علاقه و طبیعت گردی داشته باشند. همه فعالیت ها و برنامه ها را بنویسند و زمان بندی کنند.
البته همه اینها کمک به خود فرد میکند ولی ممکن است علت ها و ریشه های فرسودگی کماکان در محیط کار باقی باشند. در این مرحله باید با دقت آنچه را می شود تغییر داد و یا رها کرد را تعیین کنند تا از علل کاسته شود. شاید لازم شود نگرش خود به شغل و مسولیت ها را عوض کرد. باید خسته کننده ترین ها را پیدا کرد و تغییر داد و یا رها کرد. گاهی تغییر فضا و دکور و اتمسفر خود برخی موارد جزئی تر را برطرف می کند و گاهی بسیار فراتر از آن باید شغل را عوض کرد پیش از آن که شغل سرنوشت ما را به بدی عوض کند.
باید نهایت تلاش را کرد تا از هرچه و با هرکس که در محیط کار استرس زا است دوری نمود و باید بتوان انتظار خود از همکاران، رویا و ارباب رجوع را بازتعریف نمود.
اگر حس بدبینی و بدگمانی از علل بارز فرسودگی است آن گاه باید به دنبال ارتباطات فردی و اجتماعی تازه تر بود و دوستان جدیدتری در محل کار و یا زندگی یافت. در محیط کار باید حس حمایت از همدیگر را افزایش داد چون احتمالا دیگران هم درگیر فرسودگی شده باشند.
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزشی و پژوهشی
به کوشش:
دکتر بابک پورقلیج

سرطان سینه در خانمها/علائم هشدار دهنده

سرطان سینه یا پستان یکی از شایع ترین سرطانها در بین خانم هاست و علائم هشداردهنده ای دارد که خانم ها باید به آن توجه کنند.
سرطان پستان عملکرد تقسیم سلولی در سلولهای پستان را مختل میکند و سلولهای سرطانی پستان در فرد مبتلا بدون کنترل و بیش از حد تکثیر میشوند، اغلب سرطان پستان از مجراها(مسیر انتقال شیر) یا لوبول (غدههای شیری) پستان آغاز میشود، سلولهای سرطانی میتوانند از طریق رگهای خونی و مسیرهای لنفاوی به سمت بیرون از پستان حرکت کنند و در بقیه بدن پخش شوند، در این حالت است که میگوییم متاستاز اتفاق افتاده است.
چند درصد زنان به سرطان پستان مبتلا میشوند؟
سرطان پستان شایعترین سرطان بانوان در جهان است که تقریبا حدود بیست و پنج درصد از کل سرطان های رایج زنان را به خود اختصاص داده است. سرطان های شایع در بین زنان به ترتیب عبارتند از پستان، روده بزرگ، ریه و دهانه رحم که مجموعا نزدیک به ۵٠ درصد از تمامی سرطان های زنان را تشکیل میدهند البته این آمار غربی است و در آن محاسبه سرطان های غیرملانومی پوست لحاظ نشده است، هرچند در شرق این آمار خیلی متفاوت نیست.

نقش ژنتیک و جهش ژنی در بروز سرطان پستان
به یاد داشته باشیم که در حدود پنج تا ١۵ درصد و در برخی جوامع تا حتی درصدهای بیشتری از سرطان های پستان زودهنگام از نوع ارثی است. البته برای افرادی که در معرض چنین خطر ارثی هستند، با ارجاع به پزشکان متخصص ژنتیک بالینی می توان میزان ریسک را برای فرد و یا نزدیکانش تخمین زد و حتی خطر بروز آن را با تمهیدات دارویی و یا جراحی کاهش داد و یا می توان با پیگیری های تخصصی لازم، سرطان را در مراحل ابتدایی شناسایی کرد تا امکان درمان موثر و حتی قطعی بیشتر شود.
ژن های دخیل در بروز سرطان های ارثی پستان و از جمله دو ژن بسیار معروف یعنی BRCA1 و BRCA2 با تکنولوژی های جدید به راحتی قابل شناسایی بوده و این امکان در کشور ما نیز خوشبختانه فراهم شده است.
وجود جهش های بیماری زا در این ژن ها می تواند تا ۷۰ الی ۸۰ درصد با سرطان های پستان در زنان و همینطور درصد بالایی از سرطان تخمدان در آنها همراه باشد. البته این جهش ها با افزایش چشمگیر خطر سرطان پروستات (تا ۷ برابر) و پستان (تا ۸٪ ناقلین) در مردان نیز همراه است. در ضمن جهش در این دو ژن، خطر بروز انواع دیگری از سرطان ها همانند روده بزرگ، مری، معده، پانکراس، تیروئید، غدد لنفاوی و امثالهم را نیز در هر دو جنس به طرز قابل توجهی افزایش می دهد.
جهش در ژن های دیگر همانند ATM ، CHEK2 ، PTEN ،TP53 ، PALB2 ، CDH1 نیز با احتمال افزایش سرطان پستان همراه هستند. مثلا جهش در ژن PALB2 با حدود ۶۰٪ بروز سرطان پستان تا سن ۷۰ سالگی در صورت وجود تاریخچه خانوادگی سرطان همراهند و یا ناقلین جهش در ژن PTEN با ۲۵ تا ۸۰ درصد (در برخی مطالعات) با سرطان پستان مواجهه می شوند.
در جهش TP53 انواع سرطان های دیگر همانند خون، استخوان و مغز نیز در کنار سرطان پستان (تا حدود ۵۵ درصد در ناقلین تا سن ۷۰ سالگی) در فرد یا بستگانش که ناقل باشند، افزایش می یابد. جهش در ژن CDH1 با حدود ۵۲ درصد ریسک بروز سرطان پستان همراه است، هرچند سرطان معده در این افراد تا ۸۰ درصد امکان بروز دارد.
بنابراین در موارد شک به احتمال ارثی بودن سرطان بهترین کار ارجاع بیمار به پزشکان متخصص ژنتیک است که با تخمین ریسک و روش های پیگیری موضوع آشنا می باشند. این پزشکان در برخی دانشگاه های کشور مستقر هستند.

علل ابتلا به سرطان پستان چیست؟
به طور کلی مهمترین عوامل موثر بر شیوع سرطان پستان (اکتسابی و حتی ارثی) عبارت از سبک زندگی، تغذیه، میزان تحرک و ورزش، زمان شروع اولین عادت ماهیانه، تعداد فرزند، مجموع مدت شیردهی، سابقه عفونت پستان، مصرف داروهای هورمونی، زمینه ارثی و برخی عوامل جزیی دیگر،می باشند. این عوامل می توانند خطر بروز سرطان را زیاد و یا کم کنند.
رودگری تصریح کرد: لذا با هوشیاری و آگاهی از علائم شایع سرطان پستان و حساس بودن نسبت به وقوع انواع سرطان در خانواده (چه مرد و چه زن) به شناسایی زودهنگام سرطان پستان کمک کرده و همچنین می تواند منجر به افزایش امید به درمان شود. به یاد داشته باشیم سن پایین به هنگام ابتلا (به خصوص زیر ۴۰ سال) و یا تعدد وجود سرطان پستان، تخمدان، پروستات و غیره در یک خانواده از عواملی هستند که باید برای ارجاع بیمار به پزشکان متخصص ژنتیک به آن ها توجه نمود. مسلما چنین مراجعه به هنگام و درست می تواند سرنوشت بیمار و یا بستگانش را تغییر دهد.
علائم سرطان پستان و راههای تشخیص
سرطان پستان در بعضی افراد بدون علامت ظاهر میشود و گاهی علائمی دارد که در افراد مختلف متفاوت است. وجود داشتن علامتهای زیر لزوماً به معنی این نیست که به این بیماری مبتلا شدهایم، اما با دیدن این علائم کلی، میتوانیم به این بیماری شک کنیم و به پزشک مراجعه کنیم:
ایجاد شدن برجستگی یا اجزای توده مانند در پستان یا حفرهی زیر بغل
تورم بخشی از پستان یا ضخیم شدن پوست آن
پرتقالی شدن پوست پستان
درد نوک پستان یا کشیده شدن نوک پستان به سمت داخل
قرمز یا پوست پوست شدن نوک پستان
ترشح هر نوع مادهای غیر از شیر از نوک پستان (مثل خون)
هرگونه تغییر در شکل پستان یا حس درد
تودههایی که در پستان بهوجود میآیند، همه سرطانی نیستند. گاهی این تودهها کیستهایی کوچک پر از مایع هستند و در بیشتر موارد به دلایل دیگری غیر از سرطان ایجاد میشوند. با عنوان مثال کیستها و وضعیت فیبروکیستیک پستان، دو عامل بسیار شایع هستند. وضعیت فیبروکیستیک تغییراتی در پستان ایجاد میکند که ممکن است همراه با درد، سوزش و ایجاد شدن یک توده پستانی باشد.

برای درمان سرطان پستان باید چه کنیم؟
وقتی علائم را در خودمان تشخیص دادیم، باید به پزشک متخصص مراجعه کنیم. اگر پزشک تشخیص دهد که به سرطان پستان مبتلا هستیم، دورهی درمان را آغاز میکند. انتخاب شیوهی درمان بستگی به نوع سرطان و میزان پیشروی آن دارد. هر چه زودتر این بیماری را تشخیص دهیم (در مراحل اولیه) درمان آن راحتتر میشود. برای درمان سرطان شیوههای مختلفی وجود دارد از جمله:
جراحی: یکی از شیوههای درمان سرطان پستان، جراحی برای برداشتن توده سرطانی است.
شیمیدرمانی: در شیمیدرمانی، با استفاده از داروهای خوراکی و تزریقی سعی میکنند سلولهای سرطانی را بکشند و تودهی سرطانی را کوچکتر کنند.
هورمون درمانی: یکی دیگر از شیوهها این است که نگذاریم هورمونهای زنانه که برای سلولها لازم است، به سلولهای سرطانی برسند.
زیست درمانی یا درمان بیولوژیک: در این شیوه درمانی سعی میکنند سیستم ایمنی فرد را قوی کنند تا بتواند به سرطان غلبه کند.
پرتودرمانی: کشتن سلولهای سرطانی از طریق پرتوهایی مثل اشعه ایکس
به کوشش :
دکتر حسن رودگری
مدیر پژوهش
معاونت آموزشی و پژوهشی
سازمان نظام پزشکی ج.ا.ایران
به کوشش :
دکتر بابک پورقلیج

آیا آبله میمونی خطرناک است؟

در روزهای اخیر خبر شیوع مواردی از آبله میمونی در ١٢ کشور دنیا برخی نگرانیها را به دنبال داشته است.
آبله میمونی چیست و چگونه کشف شد؟
آبله میمونی یا Monkeypox (مانکی پاکس) اولین بار در سال ۱۹۵۸ در دو گروه از میمونهای یک مرکز تحقیقاتی گزارش شد و اولین گزارش شیوع انسانی به عنوان یک بیماری زونوتیک حدود ۵۲ سال پیش در جمهوری کنگو بود و بعد از آن فقط در برخی کشورهای آفریقای غربی گزارش شد و البته موارد تک گیر که در اثر مسافرت بود؛ در کشورهای آمریکا، انگلستان، اسرائیل و سنگاپور نیز دیده شده بود.
آبله میمونی توسط یک ویروس با DNA دو رشته ایی که به خانواده اورتوپاکس ویروسها تعلق دارد ایجاد میشود. از لحاظ ژنتیکی دو نوع ویروس مانکی پاکس آفریقای مرکزی (کنگویی) و غرب آفریقا وجود دارد که نوع کنگویی بیماری خطرناکتر، شدیدتر و با قدرت سرایت و گسترش بیشتری همراه است. در حال حاضر هنوز محل ذخیره طبیعی (natural reservoir) آن ناشناخته باقی مانده است، هرچند میمونها و برخی جوندگان فعلا متهم محسوب میشوند.
آبله میمونی در هفتههای اخیر در کدام کشورهای جهان گزارش شده است.؟
تاکنون سازمان جهانی بهداشت گزارشی از موارد تایید شده از آبله میمونی در ۱۲ کشور از جمله آمریکا، استرالیا، کانادا و ۹ کشور اروپایی شامل انگلستان، اسپانیا، پرتغال، آلمان، بلژیک، فرانسه، هلند، ایتالیا و سوئد دارد، در حالی که ۵۰ مورد مشکوک دیگر هم در حال بررسی هستند.
البته با گذشت موارد اروپایی از عدد ۱۰۰ ، روز گذشته WHO تقاصای نشست فوری در بخش اروپایی خود نمود تا وضعیت را بررسی و سپس اعلام موضع کند، هرچند اخطار لازم را برای آمادگی کشورهای درگیر و یا در معرض خطر داده است.
طبق نظر NHS انگلستان که فعلا بیش از ۲۰ مورد تایید شده از بیماری را دارد، به لحاظ بالینی مانکی پاکس یک بیماری خفیف تا متوسط است که اکثر مبتلایان ظرف چهار هفته بهبود مییابند و انتقال بین افراد به راحتی نیست و گسترش عمومی آن (به نحوی که کرونا بوده) نامحتمل است، هرچند علت پیدایش مجدد این بیماری پس از چند دهه در کشورهای غیرآفریقای غربی و مرکزی هنوز ناشناخته است، ولی ممکن است دلیل آن تغییر ژنتیکی در ویروس باشد.
به نظر میرسد؛ قدرت سرایت آن هم به نسبت ویروس نسل قبلی بیشتر شده است. به هر حال مدیر بخش اروپایی WHO اخطار داد که با رسیدن فصل گرما و بازگشت مسافرتها، تجمعات و خیل توریستها بعد از پایان دوران قرنطینههای پاندمی کرونا در تابستان پیش رو، خطر انتقال آبله میمونی بیشتر میشود.
علایم آبله میمونی چیست ؟
علایم آبله میمونی در انسان شبیه یا خفیفتر از بیماری آبله (که تا این لحظه ریشه کن شده تلقی میشود) است و دوره حمله (invasion) صفر تا ۵ روز برای آن ذکر شده که با تب، سردرد، درد عضلانی، درد کمر، لرز و احساس خستگی شدید شروع میشود.
تنها فرق علامتی مانکی پاکس با آبله و سایر بیماریها با ظاهر مشابه در این است که میتواند غدد لنفاوی را درگیر و متورم کند (لنفادنوپاتی)، در حالی که آبله، آبله مرغان و یا سرخک این کار را نمیکنند. دوره کمون (فاصله آلودگی فرد تا اولین علامت) در حدود ۶ تا ۱۴ روز است، اما ۵ تا ۲۱ روز هم گزارش شده، لذا در صورت تماس قطعی با فرد مبتلا باید دوره قرنطینه را حتی تا ۲۱ روز رعایت کرد.
ظرف ۱ تا ۳ روز (گاهی بیشتر) بعد از تب، بیمار بثورات پوستی (آبله ایی) بر روی صورت (۹۵٪ موارد) و سپس سایر قسمتهای بدن از جمله ۷۵٪ موارد بر روی کف دست و پاها خواهد داشت. مخاط دهان در ۷۰٪ موارد، اعضای جنسی در ۳۰٪ موارد و ملتحمه و قرنیه چشم در ۲۰٪ موارد مبتلا میشوند. جهت اطلاع پزشکان و کادر درمان و بهداشت، مراحل ظاهری بثورات به ترتیب شامل ظهور ماکول، پاپول، وزیکول، پوستول و زخم دلمه بسته (scabs) است، ابتلای غدد لنفاوی هم از شاخصههای افتراق آن با آبله و سرخک و آبله مرغان است.
راه تشخیص آبله میمونی
دقیقترین و قطعیترین روش تشخیص از راه تهیه نمونه از تاول پوستی (از سطح ضایعه و یا مایع وزیکول و پوستول و یا از کبره خشک) و با رعایت ایمنی حداکثری توسط پرسنل و از طریق انجام تست PCR در آزمایشگاه میباشد. به دلیل ویرمی (ویروس در خون) سریعا گذرا، نمونه خون محیطی ارزش چندانی برای تشخیص ندارد.
باید توجه داشت که کلیه ویروسهای اورتوپاکس عکس العمل متقابل سرولوژیک (cross reaction) دارند، لذا تستهای مبتنی بر آنتی ژن و آنتی بادی ارزش تشخیصی اختصاصی چندانی ندارند.
آبله میمونی میتواند خطرناک باشد و این بیماری چقدر مرگبار است؟
هرچند بیماری خودمحدود شونده است؛ اما ممکن است موارد شدید که معمولا در کودکان اتفاق میافتد، پیش آید که بستگی به دوز اولیه آلودگی (viral load) و شرایط سلامت کودک دارد و البته وجود بیماری زمینه ای به خصوص نقص ایمنی میتواند وخامت اوضاع را به دنبال داشته باشد.
از عوارض ثانویه ابتلا به آبله میمونی میتوان از عفونتهای ثانویه دیگر، برونکوپنومونی (ذات الریه)، عفونت خون (سپسیس)، عفونت مغز (آنسفالیت) و عفونت قرنیه با احتمال از دست دادن بینایی نام برد.
دوره بیماری بین ۲ تا ۴ هفته است و میزان مرگ و میر در برخی منابع قدیمیتر یک در هر ۱۰ مورد مبتلا (۱۰٪) ذکر شده، اما WHO به ۶-۳٪ اعتقاد دارد. باید توجه داشت کشندگی بیماری آبله ۳۰ درصد بوده است.
راههای پیشگیری از ابتلا به آبله میمونی چیست؟
راههای پیشگیری عبارت است از پرهیز از تماس با حیوانات و یا جسد آنها که احتمالا محل ذخیره طبیعی هستند، پرهیز از تماس با اشیا بخصوص محل قرارگیری و بستر حیوان یا فرد مبتلا، ایزوله کردن فرد مبتلا، شستشوی مکرر دستها با آب و صابون یا الکل و همچنبن استفاده از لباسهای محافظ برای کادر درمان که در تماس با مبتلایان هستند.
البته واکسن JYNNEOS که با نامهای ایموامیون و ایموانکس موجودند و در آمریکا برای پیشگیری از آبله میمونی برای افراد در معرض خطر قرار دارند؛ استفاده میشود.
راه انتقال آبله میمونی چیست؟
انتقال ویروس توسط تماس مستقیم انسان با حیوان، با انسان یا با اشیا آلوده به ویروس است. ویروس از طریق پوست آسیب دیده (حتی ضایعات میکروسکوپیک)، تنفس هوای آلوده به ذرات حاوی ویروس و یا ترشحات مخاطی (چشم، بینی یا دهان) منتقل میشود، هرچند انتقال حیوان به انسان میتواند از طریق گاز گرفتگی، خراشیدگی ناخن حیوان، تماس با گوشت حیوان مبتلا حین آماده سازی گوشت یا تماس با هر قسمت از بدن و یا محل زندگی و بستر حیوان صورت پذیرد. در ضمن، چون انتقال تنفسی از طریق ذرات درشت تنفسی است نیازمند تماس چهره به چهره نزدیک و طولانی است.
درمان آبله میمونی
همانند بسیاری از بیماریهای ویروسی دیگر، درمان قطعی برای آبله میمونی وجود ندارد، هرچند واکسن، داروهای ضد ویروسی و واکسینا ایمیون گلوبولین Vaccina Immune Globulin (VIG) هم اکنون در کشورهایی مثل آمریکا برای پیشگیری و درمان بیماری در دسترس است.
واکسن آبله میمونی توسط واکسن قابل کنترل است؟
واکسن آبله، Cidofovir و ST-۲۴۶ و همچنین VIG میتوانند برای کنترل انتقال عمومی یا اپیدمی آبله میمونی به کار روند؛ البته واکسن JYNEOS که برای آبله میمونی از FDA مجوز گرفته میتواند برای آبله هم استفاده شود. مطالعات قبلی حاکی از اثرگذاری ۸۵ درصدی واکسن آبله بر علیه مانکی پاکس است. محققان معتقدند حتی تزریق واکسن پس از تماس هم میتواند از بیماری پیشگیری کند یا از شدت آن بکاهد.
واکسن دیگری که مجوز گرفته به نام ACAM۲۰۰۰ از نوع ویروس زنده بوده و در افراد بالای ۱۸ سال هم برای آبله و هم آبله میمونی کاربرد دارد.
واکسن رقیق شده واکسینیا وایروس (سویه آنکارا) نیز در سال ۲۰۱۹ برای مانکی پاکس تایید شد که شامل دو دوز است، اما چندان در دسترس نیست.
مطالعات حیوانی حاکی از اثرگذاری ST-۲۴۶ برای درمان بیماریهای ناشی از اپیدمی ویروسهای اورتوپوکس است.
در اروپا EMA داروی تکوویریمات Tecovirimat را که ابتدا برای آبله مرغان بود را برای درمان مانکی پاکس تایید کرده است.
باید دقت کرد که VIG که برای درمان عوارض آبله میمونی به کار میرود در آبله اثر ندارد و هنوز فایده آن برای موارد شدید اثبات نشده است، اما میتواند بعنوان پیشگیری در افرادی که در تماس با آلودگی قرار گرفتند به کار رود.
در حال حاضر انگلستان مشغول ایجاد ذخیره واکسن برای احتمال گسترش این بیماری است و اسپانیا نیز هزاران دوز واکسن مانکی پاکس خریداری کرده است.
در شرایط کنونی برای مقابله با آبله میمونی باید چه اقداماتی در ایران انجام شود؟
هرچند برخلاف جو وحشت ناشی از تمرکز خبرگزاریها بر این بیماری، در حال حاضر تا اعلام رسمی WHO جای نگرانی شدیدی نیست و اکثر مردم به دلیل ترس باقی مانده از پاندمی کرونا نسبت به اخبار آبله میمونی (مانکی پاکس) حساسیت زیادی نشان میدهند؛ اما با توجه به اعلام نشست فوری WHO، دلیل نمیشود که هشیاری و آمادگی خود را حفظ نکنیم.
وزارت بهداشت میبایست سریعا نسبت به صدور دستورالعمل بالینی (گایدلاین) مربوط به آبله میمونی و آموزش کادر درمان که در صف اول برخورد احتمالی قرار دارند اقدام کند و دستور اکید برای تهیه نمونه توسط کادر درمان و بهداشت از موارد احتمالی (هرچند فعلا احتمال درگیری ایران کم است) برای ارسال به یک آزمایشگاه مرجع که بتواند این ویروس را به طریق PCR شناسایی کند، صادر نماید
در عین حال رسانههای رسمی برای کاهش وحشت عمومی و اطلاع رسانی درست با بهره گیری از اساتید متخصص بیماریهای عفونی، ویروس شناسی و اپیدمیولوژی اقدام به تولید برنامه کنند تا از تشویش اذهان مردم و حتی گسترش نگرانی در بین کادرهای درمان پیشگیری شود.
باید دانست هنوز اطلاعات ما در خصوص قدرت سرایت موارد جدید آبله میمونی و میزان خطر آن برای جهان تکمیل نیست؛ البته شواهد موجود احتمال افزایش قدرت انتقال در اثر تغییرات ژنتیکی در نسل قبلی این ویروس را مطرح میکند، ولی این فعلا تنها یک حدس است.
البته اپیدمیولوژیستها بهتر میتوانند توضیح دهند، اما آبله میمونی هرچند همانند کووید۱۹ یک بیماری ویروسی است، اما به دلیل سرعت انتقال بسیار پایینتر از راه تنفسی، در صورت رعایت موارد بهداشت تماسی، اگر هم اپیدمیهای محدودی رخ دهد، قابل کنترلتر از کروناست و نباید با کووید۱۹ آن را یکسان دانست.
نهایتا اینکه ایجاد یک ذخیره کوچک از واکسن و داروهای مربوط میتواند یک تمهید مناسب برای موارد احتمالی در کشور باشد تا هم از شیوع و هم شدت بیماری در صورت بروز در یک منطقه یا جمعیت محدود، کاست. شناسایی و اقدام به موقع حتی در صورت ورود این ویروس میتواند امکان مهار آن را در منطقه فراهم کند.
مجددا تاکید میشود؛ آگاهی بخشی مناسب و موثر و به موقع به جامعه پزشکی و عموم مردم، مهمتربن اقدام دستگاههای مسئول است. باید در صورت بروز حتی یک مورد از بیماری، آن را عقلانی بلافاصله پذیرفت و اعلام کرد تا زمان طلایی ایجاد آمادگی از دست نرود، هرچند با شرایط فعلی و همچنین تردد کم خارجیان در ایران، امکان ورود و شیوع آن کمتر است، اما صفر نیست، لذا باید در فرودگاهها و کلیه مبادی ورودی و مرزی کشور، قالبهای مصور آموزشی در اختیار مرزداران هوایی، زمینی و دریایی گذاشته شود.
 دکتر حسن رودگری
دکتر حسن رودگری
مدیر پژوهشی
معاونت آموزش و پژوهش
سازمان نظام پزشکی ج.ا.ایران
به کوشش:
دکتر بابک پورقلیج

آیا خارمریم برای کبدچرب مفید است؟

درباره ترکیبات خارمریم (سیلیمارین) یا همان Milk Thistle شایعه زیاد است. در متون قدیمی ادعا شده است که مصرف این ماده برای کبد و کیسه صفرا مفید است. امروزه این ماده و قرصهایی که حاوی آن هستند به وفور برای بیماران دچار کبدچرب تجویز می شوند.
کبدچرب شایعترین مشکل کبدی در دنیاست. یک چهارم جمعیت جهان کبدچرب دارند. در میان بیماران دیابت نوع 2، شیوع کبدچرب 75% است. تاکنون هیچ دارویی نتوانسته کبدچرب را درمان کند، هرچند با توجه به شیوع فراوان این مشکل کبدی در دنیا، پژوهش های دامنه دار در سرتاسر جهان در دست انجام است و امید می رود طی 3 تا 5 سال آینده، داروهای اثربخشی برای درمان کبدچرب به بازار دارویی معرفی شود.
خار مریم در کبد چرب: آری یا نه ؟
خارمریم (Milk Thistle) به صورت تجاری در بازار دارویی ایران وجود دارد و با نامهای تجاری مختلف عرضه می شود. متاسفانه بسیاری از همکاران پزشک بدون اطلاع از شواهد و مستندات اثربخشی این ماده، آن را درمانی برای کبدچرب می دانند و برای بیماران تجویز می کنند. این در حالی است که هیچ شواهدی وجود ندارد که نشان دهد این ماده برای کبدچرب مفید باشد. تنها اثری که در مطالعات معدود و ضعیف انجام شده مشاهده شده آن است که مصرف این ماده، آنزیمهای کبدی را در خون کاهش می دهد.
آیا کاهش سطح آنزیمهای کبدی در خون مبتلایان به کبدچرب، نشانه ای از بهبود وضعیت کبد آنهاست؟
این طور نیست. سطح خونی آنزیمهای کبدی در مبتلایان به کبدچرب، حتی بدون هیچ مداخله و درمانی، در طول زمان بالا و پایین می شود. از آن مهمتر، اگر یک فرد مبتلا به کبدچرب آنزیمهای بالا داشته باشد و در گذر زمان، بدون آن که کاهش وزن، فعالیت بدنی، و پرهیزهای غذایی (که تنها مداخلات موثر در درمان کبدچرب هستند) را در پیش گرفته باشد، سطح آنزیمهای کبدی او کاهش یابد، یکی از احتمالات مهم آن است که وضعیت کبد او 'بدتر' شده باشد و حتماً باید توسط پزشکان متخصص از نظر بیماری پیشرفته کبدی (فیبروز) و نزدیک شدن به سیروز کبدی بررسی شود.
مطالعات چه می گویند ؟
درباره خارمریم و داروهای حاوی آن، مقالات چندی به چاپ رسیده است. آخرین و معتبرترین مقاله ای که یک مرور سیستماتیک و متاآنالیز است و داده های 8 کارآزمایی تصادفی شده را تجمیع کرده و در مارچ 2021 در مجله Nutrition با ایمپکت فکتور 4.01 منتشر کرده است. در این مقاله مهم، مشخص شد که خارمریم تاثیری بر وزن افراد ندارد، آنزیمهای کبدی را (عمدتا ALT) می تواند کاهش دهد، اما اصلا معلوم نیست چربی کبد یا فیبروز کبد را هم کاهش می دهد یا احیاناً آنها را افزایش می دهد. همچنین در این مقاله به ضعیف بودن مطالعاتی که تاکنون درباره خارمریم و محصولات دارویی حاوی آن انجام شده اشاره شده و پزشکان و بیماران را به احتیاط در قضاوت درباره اثربخشی آن فراخوانده است.
تنها مداخله اثربخش در درمان کبدچرب که اثر آن در مطالعات متعدد به اثبات رسیده و حتی با کاهش فیبروز کبد همراه بوده، کاهش وزن به میزان 10 تا 15 درصد وزن بدن است. شواهدی وجود دارد که حتی اگر وزن کاهش نیابد، با رعایت رژیم غذایی و فعالیت بدنی، چربی کبد می تواند کاهش یابد، هرچند تاثیر این دو عامل در غیاب کاهش وزن، اندک است.
 دکتر امیرعلی سهراب پور
دکتر امیرعلی سهراب پور
فوق تخصص گوارش و کبد
دانشیار دانشگاه علوم پزشکی تهران
- سازمان نظام پزشکی ج.ا.ایران
معاونت آموزشی و پژوهشی
به کوشش:
دکتر بابک پورقلیج

توصیههای تغذیهای در کبدچرب

 دکتر امیرعلی سهراب پور
دکتر امیرعلی سهراب پور
فوق تخصص بیماریهای گوارش و کبد
یکچهارم جمعیت جهان کبدچرب دارند. در دیابتیها کبدچرب بسار شایعتر است و سهچهارم افراد دیابتی، کبدچرب دارند. خطر پیشرفت کبدچرب و ایجاد عوارض کبدی، در دیابتیها بیشتر از کسانی است که دیابت ندارند. تا امروز، هیچ دارویی (شیمیایی، گیاهی، عطاری، طب قدیم، طب جدید) برای درمان کبدچرب وجود ندارد. اگر دارویی برای این بیماری وجود داشت، بیش از دو میلیارد انسان در کرۀ زمین به این مشکل مبتلا نمیبودند. مراقب باشید فریب فروشندگان دارو و مکملها (بهخصوص داروهای گیاهی) را نخورید. البته تحقیقات علمی در دنیا در جریان است و بعید نیست تا چند سال آینده، داروهای اثربخش و کمعارضه برای درمان کبدچرب به بازار جهانی معرفی شوند.
درمان اصلی بیماری کبدچرب، رسیدن به وزن مناسب از طریق رژیم غذایی و فعالیت بدنی است.
به طور کلی، غذاهایی که با آسیب سلولی مبارزه میکنند، استفاده از انسولین را برای بدن شما آسانتر میکنند یا التهاب را کاهش میدهند، میتوانند به معکوس کردن این وضعیت کمک کنند.
از آنجایی که هر فرد متفاوت است، باید با پزشک و متخصص تغذیه، برای بررسی سایر علل بیماری کبدی، و ارائه یک برنامه غذایی مناسب برای خود صحبت کنید.
به عنوان یک اصل کلّی، مبتلایان به کبدچرب باید کالری کم دریافت کنند. بنابراین، حتی غذاهایی که برای آنها مفید هستند، باید به مقدار کم و کنترل شده مصرف شوند. زیادهروی، حتی در مصرف مواد مفید، میتواند باعث تشدید بیماری و صدمه خوردن به سلامتی شما شود.
غذاهایی که در کبدچرب مفیدند
رژیم غذایی مدیترانهای اگرچه نخستین بار برای مبتلایان به بیماری کبدچرب طراحی نشده، اما شامل بسیاری از مواد غذایی است که به کاهش چربی در کبد شما کمک میکنند و شامل چربیهای سالم ، آنتی اکسیدانها و کربوهیدراتهای پیچیده است.
اگر کبدچرب دارید، مواد غذایی زیر برای شما مفید هستند:
ماهی و غذاهای دریایی
غلات کامل
آجیل
روغن زیتون
سبزیجات
آووکادو
حبوبات
چربیهای مناسب را انتخاب کنید
سلولهای شما از گلوکز (نوعی قند)، به عنوان سوخت استفاده میکنند. هورمون انسولین کمک میکند که گلوکز از غذای هضم شده، به سلولهای شما برسد.
اغلب مبتلایان به بیماری کبدچرب دارای وضعیتی به نام «مقاومت به انسولین» هستند. یعنی بدن آنها انسولین میسازد اما نمیتواند به خوبی از آن استفاده کند، در نتیجه گلوکز در خون آنها تجمع مییابد میشود و کبد آن را به چربی تبدیل کرده، در خود ذخیره میکند.
برخی چربیها در رژیم غذایی میتوانند به بدن شما کمک کنند تا از انسولین بهتر استفاده کند، طوری که سلولهای بدن شما بتوانند گلوکز را جذب کنند و کبد شما نیازی به ساخت و ذخیره چربی نداشته باشد.
در رژیم غذایی خود، از این مواد بیشتر استفاده کنید:
اسیدهای چرب امگا-3، موجود در ماهی ، روغن ماهی ، روغنهای گیاهی، آجیل (بهویژه گردو)، دانه کتان و روغن بذر کتان و سبزیجات برگدار ، چربیهای غیراشباع موجود در منابع گیاهی مانند زیتون، آجیل و آووکادو
غذاهایی که باید از آنها اجتناب کنید:
از چربیهای اشباع پرهیز کنید چون مصرف آنها منجر به رسوب چربی بیشتر در کبد شما میشود. این مواد زیانآور در غذاهای زیر به مقدار زیاد وجود دارند:
پنیر پرُچرب
ماست پُرچرب
گوشت قرمز
محصولات پخته شده و غذاهای سرخ شده با روغن نخل یا نارگیل.
اقلام قندی مانند آبنبات، نوشابه معمولی و سایر مواد غذایی دارای قندهای افزوده از جمله شربت ذرت.
آنتیاکسیدانها و مکملهای مفید برای سلامت کبد
وقتی مواد مغذی به درستی تجزیه نشوند، سلولها آسیب میبینند. این میتواند منجر به تجمع چربی در کبد شما شود. ترکیباتی که به عنوان آنتیاکسیدان شناخته میشوند میتوانند به محافظت از سلولها در برابر این آسیب کمک کنند.
آنتیاکسیدانها در کدام مواد غذایی یافت می شوند؟
قهوه (مصرف 4 فنجان قهوه بدون شکر در روز برای کبدچرب بسیار مفید است)
چای سبز
سیر خام
میوهها، به ویژه تمشک و خانواده آن
سبزیجات
دانه آفتابگردان
بادام
روغنهای گیاهی مایع با چربیهای غیراشباع، مانند روغن زیتون یا کانولا.
مکملها
دانشمندان در حال مطالعه برخی مکملها هستند تا ببینند آیا ممکن است برای کبد شما مفید باشند یا خیر:
گوجیبِری (وُلفبِری)، گیاهی که اغلب در طب چینی استفاده میشود، ادعا شده که اندازه دور شکم را کاهش میدهد. اما تحقیقات بیشتری لازم است تا معلوم گردد این ادعا حقیقت دارد یا خیر.
رِسوِراترول، که از پوست انگور قرمز به دست میآید، ممکن است به کنترل التهاب کمک کند. مطالعات متناقض نشان میدهد که فایدۀ آن بستگی به میزان مصرفش دارد.
سلنیوم یک ماده معدنی است که در ماهی تن و صدف یافت میشود. (بیشتر افراد در رژیم غذایی خود به اندازه کافی دریافت میکنند و اغلب نیاز به مصرف بیشتر آن نیست)
خار مریم. ممکن است آن را به نام سیلیمارین، لیورگل یا اسامی دیگر بشناسید. مطالعات علمی نشان دادهاند که مصرف این ماده هیچ تأثیر مفیدی بر بافت کبد ندارد.
بِربِرین، گیاهی است که در طب چینی استفاده میشود. در مطالعات اولیه، به نظر میرسد که به کاهش کلسترول و کنترل قند خون کمک کند. اما تحقیقات بیشتری لازم است تا معلوم گردد این اثر واقعاً وجود دارد یا خیر.
قبل از مصرف هرگونه مکملی با پزشک مشورت کنید. مکملها میتوانند با داروهای مهم دیگری که مصرف میکنید تداخل داشته باشند، یا خود، عوارض برای شما ایجاد کنند. اگر مقدار مناسب مکملها را به روش صحیح مصرف نکنید، ممکن است مفید نباشند یا حتّی زیانآور باشند.
ویتامینها و مواد معدنی
در رژیم غذایی خود به اندازه کافی از مواد زیر استفاده کنید:
ویتامین D. سطوح پایین این نوع ویتامین ممکن است در انواع شدید کبدچرب نقش داشته باشد. در زیر نور خورشید، بدن شما ویتامین D تولید میکند. همچنین میتوانید آن را در برخی محصولات لبنی دریافت کنید. لبنیات کم چرب را انتخاب کنید زیرا چربی اشباع کمتری دارند.
پتاسیم. سطوح پایین آن ممکن است با بیماری کبدچرب غیرالکلی مرتبط باشد. ماهیهایی مانند سالمون منبع خوبی برای پتاسیم هستند. همچنین پتاسیم در سبزیجات از جمله کلم بروکلی، گوجه فرنگی، نخود فرنگی و سیب زمینی شیرین و میوههایی مانند موز، کیوی و زردآلو به میزان زیاد وجود دارد. لبنیات مانند شیر و ماست نیز سرشار از پتاسیم هستند. یادتان باشد انواع کم چرب را انتخاب کنید.
بتائین. ممکن است از کبد شما در برابر رسوب چربی محافظت کند، اما نتایج تحقیقات متناقض است. این ماده در جوانه گندم و میگو وجود دارد.
اجتناب از الکل
الکل یک سمّ کبدی و عامل بسیار مهمی در ایجاد و تشدید کبدچرب و تبدیل شدن آن به سیروز کبدی و سرطان کبد است. تحقیقات اخیر نشان دادهاند که در فردی که کبدچرب دارد، حتی مقادیر اندکی الکل هم خطرناک است. بنابراین اگر کبدچرب دارید، توصیه پزشکان، پرهیز اکید از مصرف الکل است.
کاهش وزن، درمان اصلی کبدچرب
مهمترین درمان کبدچرب، کاهش وزن است. حتی کاهش 5 درصد از وزن بدن نیز میتواند چربی را در کبد شما کاهش دهد. اگر حدود 10 درصد از وزن بدن خود را کاهش دهید، التهاب و احتمال آسیب به سلولهای کبدی را کاهش خواهید داد. کبدچرب با کاهش وزن کاهش مییابد و حتی میتواند به طور کامل برطرف شود. در افرادی که کبدچرب سبب آسیب به سلولهای سالم کبدشان شده، و فیبروز کبدی خفیف تا متوسط هم پیدا کردهاند، کاهشوزن میتواند علاوه بر رفع چربی از کبد، باعث رفع فیبروز کبد و بازگشت سلامت کامل به کبد شود.
در کاهش وزن عجله نکنید – نیم تا یک کیلو کاهش وزن در هفته کافی است. کاهش وزن سریع ممکن است اوضاع را بدتر کند. به دلایل نامعلوم، کاهش وزن سریع خود باعث تشدید کبدچرب میشود. اگر نمیتوانید وزن خود را کاهش دهید، از پزشک سوال کنید که آیا جراحی کاهش وزن برای شما گزینه مناسبی هست یا خیر.
ورزش مناسب برای داشتن کبد سالم
ورزش هوازی میتواند میزان چربی کبد شما را کاهش دهد. تمرینات مقاومتی یا تمرینات قدرتی مانند وزنه برداری نیز میتواند بیماری کبدچرب را بهبود بخشد. تلاش کنید حداقل 5 روز در هفته، هر بار 30 تا 60 دقیقه یا بیشتر تمرینات هوازی انجام دهید و اگر اهل تمرینات مقاومتی هستید، 3 روز در هفته تمرینات قدرتی متوسط را هدف قرار دهید.
مطالعات جدید نشان دادهاند حتی مقادیر کمتر ورزش هم مفید است. حتی اگر روزی نیمساعت پیادهروی کنید، بهتر از آن است که هیچ فعالیتی نداشته باشید.
کنترل قند خون مهم است
دستورات پزشک را برای درمان دیابت خود اجرا کنید. داروهای خود را طبق دستور مصرف کنید و مراقب کنترل قند خون خود باشید.
مراقب چربی خون باشید
برای حفظ سلامت کبد خود باید کلسترول و تریگلیسیرید (چربیهای موجود در خون) را در سطح سالم نگه دارید. یک رژیم غذایی سالم و عمدتاً گیاهی داشته باشید، ورزش منظم را فراموش نکنید و در صورت تجویز پزشک از دارو برای کاهش چربی خون استفاده کنید.
از همین نویسنده :
 سازمان نظام پزشکی ج.ا.ایران
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزشی و پژوهشی
به کوشش:
دکتر بابک پورقلیج

BA.4 و BA.5 : دو سویه جدیدتر اُمیکرون نیز از راه رسیدند

در حال حاضر سوش غالب انگلستان (حدود ۹۴٪ موارد) و اکثر کشورهایی که موج جدید کرونا را تجربه میکنند BA.2 میباشد. یک مقاله از دانشگاه کینگز کالج لندن (KCL) که در مجله Lancet درج شده میگوید که افرادی که سه دوز واکسن گرفته بودند ۲۵٪ کمتر از سویه دلتا در مقابل اُمیکرون BA.2 در بیمارستان بستری شدند و دوران بیماریشان نیز حدود ۴ روز بوده است، اما کسانی که دوز بوستر نگرفته بودند حدود ۸ روز در اثر اُمیکرون و ۱۰ روز در اثر دلتا دوره بیماری با علامت داشتند. شیوع مجدد کرونا در کشورهایی که پروتکلها را تخفیف دادند باعث شد که مسئولان بهداشت انگلستان از دولت برای اجباری شدن دوباره ماسک و برگشت برخی پروتکل های دیگر درخواست کنند، چون سرعت انتقال و واگیری زیر سویههای جدید بسیار بیشتر از سابق است و افزایش حجم ابتلا در جامعه منجر به فشار عدیده بر مراکز درمان و بهداشت خواهد شد که این میتواند خطرزا باشد. هرچند دولت انگلستان کماکان بر طرح زندگی مسالمتآمیز با کووید۱۹ تأکید دارد و با بازگشت پروتکل ها و قرنطینه موافقت نکرد. این در حالی است که طبق پیشبینی پژوهشگران، میزان بستری ناشی از کرونا در انگلستان از میزان مشابه در سال گذشته نیز بالاتر رفته است.
نتیجه میگیریم اطلاعات موجود حاکی است که زیر سویههای جدید اُمیکرون خیلی سریع تر از سویه غالب BA.1 و BA.2 نیستند و اشکال بالینی جدیدی نیز ندارند لذا خبرسازی و ایجاد وحشت در جامعه جایگاهی ندارد، هر چند انباشت مبتلایان که مبتلا به اقسام کم خطرتر اُمیکرون باشند، میتواند منجر به تولید انبوه مراجعه به بیمارستانها و بستری شود که برای کارایی دستگاههای تشخیص و درمان و بیمارستانها خطرناک بوده و میتواند آنها را فلج نماید. دولتها نیز باید توجه داشته باشند که در پاندمی دو چیز است که میتواند خطرساز باشد، یکی تغییر رفتار در قدرت همهگیری و شدت بیماری زایی ویروس کووید۱۹ و دومی ظرفیت و قدرت پاسخگویی مراکز بهداشت و درمان به امواج اپیدمی است.
لذا هرچند در اثر جهشهای مکرر و سیر پاندمی اکنون با سویههای کمتر کشنده اُمیکرون در جهان مواجه هستیم و سایر واریانتهای خطرناک مثل آلفا، بتا و دلتا از رونق افتادهاند اما قدرت انتشار سریع اُمیکرون و زیر سویههای آن میتواند منجر به آمار ابتلای بالا و هجوم به مراکز درمانی و افزایش نرخ بستری شود که این میتواند باعث زمینگیری مراکز و کادرهای درمان شده و خطرآفرین شود.
بنابراین دولتها باید در کاهش پروتکلها و بازگشایی خدمات و مدارس احتیاط لازم را براساس پیشبینی و محاسبات اپیدمیولوژیستها حتی بهصورت منطقه ای داشته باشند.
از نکات مهم دیگر تکمیل دوز بوستر در جامعه و درنظر گرفتن دوز چهارم برای گروهها و سنین پرخطر میباشد.
 دکتر حسن رودگری
دکتر حسن رودگریمدیر پژوهش سازمان نظام پزشکی
دکتر بابک پورقلیج

چرا و چگونه باید مراقب سرخک بود؟

سرخک عفونتی است که به راحتی پخش می شود و در برخی افراد می تواند مشکلات جدی ایجاد کند. تزریق واکسن MMR
بهترین راه برای پیشگیری است .
بررسی کنید که آیا شما یا فرزندتان سرخک دارید یا خیر
سرخک معمولاً با علائم سرماخوردگی شروع می شود و چند روز بعد بثورات پوستی ایجاد می گردد. برخی افراد نیز ممکن است لکه های کوچکی در دهان خود داشته باشند.
علائم شبیه سرماخوردگی
اولین علائم سرخک عبارتند از:
- تب
- آبریزش یا گرفتگی بینی
- عطسه کردن
- سرفه
- چشم های قرمز، دردناک و دارای آبریزش
- لکه هایی در دهان
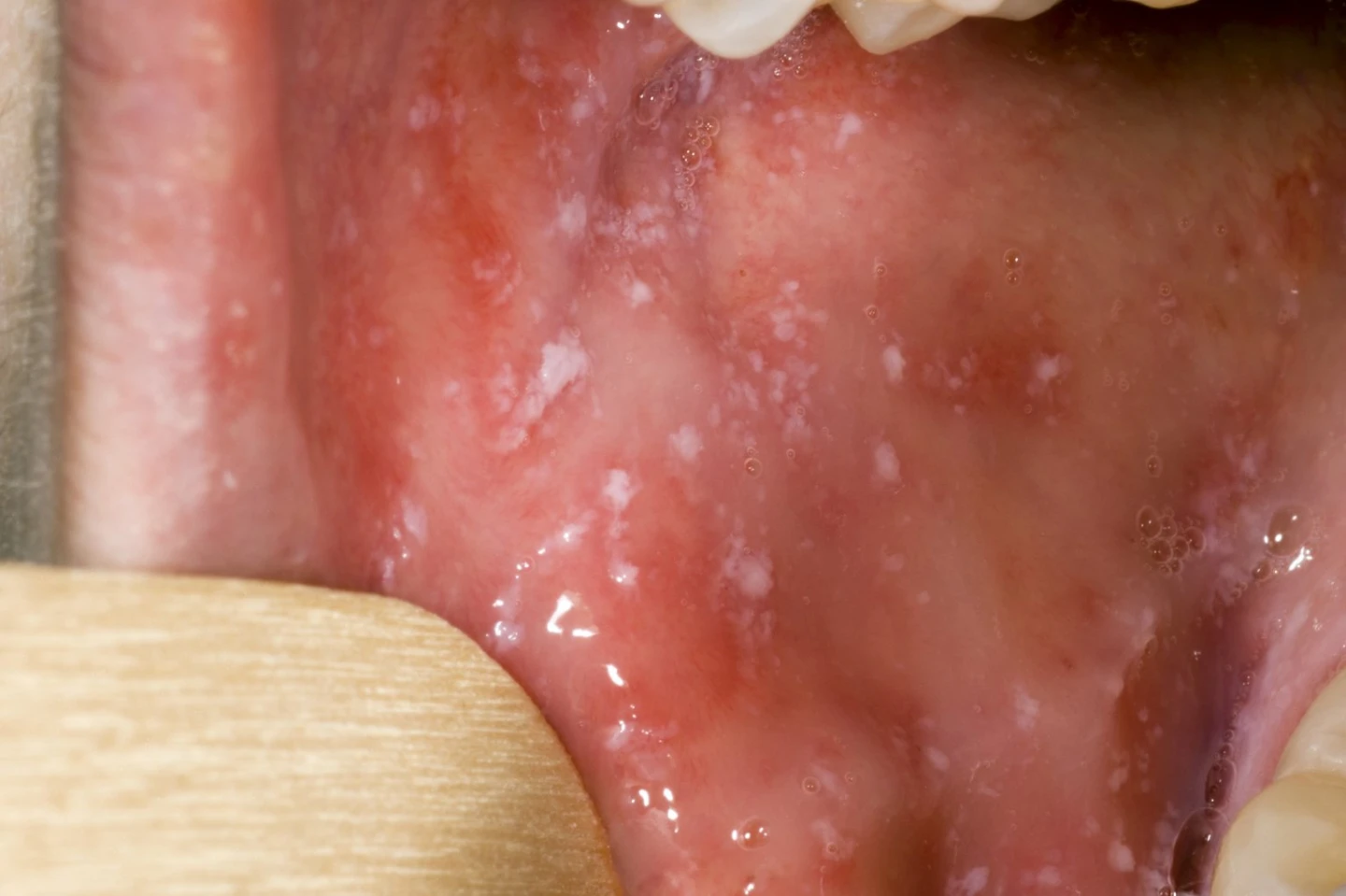
ممکن است چند روز بعد لکه های سفید کوچک در داخل گونه ها و پشت لب ها ظاهر شود. این لکه ها معمولا چند روز طول می کشند.
بثورات سرخک
بثورات پوستی معمولاً چند روز پس از علائم سرماخوردگی ظاهر می شوند.

بثورات روی صورت و پشت گوش ها شروع می شود و سپس به بقیه بدن سرایت می کند.

لکه های بثورات سرخک گاهی برجسته می شوند و به هم می پیوندند و لکه های پیوسته ای ایجاد می کنند. آنها معمولاً خارش ندارند.

بثورات روی پوست سفید، قهوه ای یا قرمز به نظر می رسد. ممکن است روی پوست قهوه ای و مشکی دیدن آنها سخت تر باشد.
مطمئن نیستید که سرخک است ؟
اگر هر دو دوز واکسن را زده اید یا قبلا سرخک داشته اید، احتمال سرخک بسیار کم است .
توصیه فوری
در صورتی که شما یا فرزندتان :
- فکر می کنید ممکن است سرخک داشته باشید.
- با فردی که سرخک دارد در تماس نزدیک بوده اید و قبلاً سرخک نداشته اید یا 2 دوز واکسن تزریق نکرده اید.
- با کسی که سرخک دارد در تماس نزدیک بوده اید و باردار هستید - سرخک می تواند در بارداری جدی باشد.
- سیستم ایمنی ضعیفی دارید و فکر می کنید سرخک دارید یا در تماس نزدیک با فرد مبتلا به سرخک بوده اید.
سرخک می تواند به راحتی به دیگران سرایت کند.
با پزشک عمومی خویش تماس گرفته یا به مرکز جامع سلامت منطقه خود مراجعه نمایید.
چگونه از خود یا فرزندتان مراقبت کنید؟
سرخک معمولاً در عرض یک هفته شروع به بهبود می کند. پس از مراجعه به پزشک ، کارهایی وجود دارد که می توانید برای کاهش علائم و کاهش خطر گسترش عفونت انجام دهید.
می تواند کمک کند:
- استراحت کنید و مایعات فراوان مانند آب بنوشید تا از کم آبی بدن جلوگیری کنید.
- استامینوفن یا ایبوپروفن را برای تسکین تب مصرف کنید - به کودکان زیر 16 سال آسپرین ندهید.
- از پشم یا پنبه آغشته به آب گرم استفاده کنید تا به آرامی پوسته چشم خود یا کودکتان را پاک کنید.
مهم
حداقل 4 روز از زمانی که جوش برای اولین بار ظاهر می شود، از حضور در مهد کودک، مدرسه یا محل کار خودداری کنید.
همچنین سعی کنید از تماس نزدیک با نوزادان، افراد باردار و افرادی با سیستم ایمنی ضعیف خودداری نمایید .
چگونه از شیوع یا ابتلا به سرخک جلوگیری کنیم ؟
سرخک زمانی پخش می شود که فرد مبتلا سرفه یا عطسه کند. کارهایی وجود دارد که می توانید برای کاهش خطر انتشار یا ابتلا به آن :
انجام دهید:
- دست های خود را اغلب با صابون و آب گرم بشویید.
- هنگام سرفه یا عطسه از دستمال کاغذی استفاده کنید.
- دستمال های استفاده شده را در سطل زباله بیندازید.
انجام ندهید:
از کارد و چنگال، فنجان، حوله، لباس یا ملحفه بصورت مشترک استفاده نکنید.
عوارض سرخک
سرخک در صورت سرایت به سایر قسمت های بدن مانند ریه ها یا مغز می تواند منجر به مشکلات جدی شود.
مشکلاتی که می تواند توسط سرخک ایجاد شود عبارتند از:
- پنومونی
- مننژیت
- کوری
- تشنج
این مشکلات نادر هستند، اما برخی افراد بیشتر در معرض خطر هستند. این شامل نوزادان و افرادی با سیستم ایمنی ضعیف است.
سرخک در بارداری
اگر در دوران بارداری به سرخک مبتلا شوید، ممکن است به کودک شما آسیب برساند.
می تواند باعث شود:
- سقط جنین یا مرده زایی
- زایمان زودرس (قبل از هفته 37 بارداری)
- نوزاد با وزن کم هنگام تولد
اگر باردار هستید و با کسی که سرخک دارد در تماس نزدیک بوده اید، دریافت مشاوره پزشکی بسیار مهم است.
سریعا به پزشک مراجعه کنید.
شما یا فرزندتان به سرخک مبتلا هستید و :
- تنگی نفس
- تب بالا که پس از مصرف استامینوفن یا ایبوپروفن کاهش نمی یابد.
- گیجی
- تشنج
نزدیکترین مرکز درمانی را بیابید.
در برابر سرخک واکسن بزنید
واکسن MMR می تواند از سرخک جلوگیری کند. همچنین از شما و فرزندتان در برابر اوریون و سرخجه محافظت می کند .
واکسن MMR برای همه کودکان در بریتانیا و نیز در ایران ارائه می شود. 2 دوز می تواند مادام العمر در برابر سرخک، اوریون و سرخجه محافظت کند.
اگر مطمئن نیستید که خود یا فرزندتان واکسن را زده اید، از مرکز سلامت محل زندگی خویش بپرسید .
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزشی و پژوهشی
به کوشش:
دکتر بابک پورقلیج
